अग्नाशय के रोग
अग्न्याशय को समझना: संरचना, कार्य और संबंधित रोग परिचय
अग्न्याशय मानव शरीर में एक महत्वपूर्ण ग्रंथि अंग है। यह पाचन और अंतःस्रावी तंत्र दोनों में महत्वपूर्ण भूमिका निभाता है। अक्सर हृदय या गुर्दे जैसे अधिक प्रमुख अंगों की तुलना में अनदेखी की जाती है, अग्न्याशय शरीर के चयापचय और पोषक तत्वों के अवशोषण को विनियमित करने में महत्वपूर्ण है।
इस लेख में, हम अग्न्याशय की शारीरिक रचना, इसके आवश्यक कार्यों, क्या होता है जब यह ठीक से काम नहीं करता है, और इससे जुड़ी सामान्य बीमारियों का पता लगाएंगे।
अग्न्याशय क्या है?

अग्न्याशय पेट के पीछे स्थित एक ग्रंथि अंग है, जो यकृत, प्लीहा और छोटी आंत जैसे अन्य अंगों के साथ निकटता से जुड़ा हुआ है। इसकी दो प्राथमिक भूमिकाएँ हैं:
- अंतःस्रावी कार्य: इंसुलिन और ग्लूकागन जैसे हार्मोन के माध्यम से रक्त शर्करा के स्तर को विनियमित करना।
- एक्सोक्राइन फ़ंक्शन: पाचन एंजाइमों का उत्पादन करना जो छोटी आंत में भोजन को तोड़ते हैं।
अग्न्याशय की शारीरिक रचना
अग्न्याशय को तीन मुख्य भागों में विभाजित किया जा सकता है:
- सिर: छोटी आंत के ग्रहणी से जुड़ा व्यापक भाग।
- शरीर: केंद्रीय खंड।
- पूंछ: तिल्ली के पास का संकरा छोर।
अग्न्याशय की संरचना और प्लेसमेंट इसे पाचन और चयापचय विनियमन दोनों के लिए अभिन्न अंग बनाते हैं।
अग्न्याशय कैसे काम करता है?
पाचन भूमिका (एक्सोक्राइन फ़ंक्शन)
- एमाइलेज, लाइपेज और प्रोटीज जैसे एंजाइम पैदा करता है।
- इन एंजाइमों को कार्बोहाइड्रेट, वसा और प्रोटीन को तोड़ने के लिए छोटी आंत में छोड़ा जाता है।
- उचित एंजाइम उत्पादन के बिना, भोजन को प्रभावी ढंग से पचाया या अवशोषित नहीं किया जा सकता है।
हार्मोनल भूमिका (अंतःस्रावी समारोह)
- इंसुलिन: कोशिकाओं को ग्लूकोज को अवशोषित करने में मदद करके रक्त शर्करा को कम करता है।
- ग्लूकागन: यकृत से संग्रहीत ग्लूकोज को मुक्त करके रक्त शर्करा को बढ़ाता है।
शरीर की ऊर्जा के स्तर और समग्र स्वास्थ्य को बनाए रखने के लिए दोनों कार्य संतुलन में काम करते हैं।
अग्नाशयी अपर्याप्तता
जब अग्न्याशय पर्याप्त पाचन एंजाइम या हार्मोन का उत्पादन नहीं कर सकता है, तो यह अग्नाशयी अपर्याप्तता नामक स्थिति की ओर जाता है।
अग्नाशयी अपर्याप्तता के लक्षण:
- खराब पाचन
- पोषक तत्वों की खराबी
- खाने के बावजूद वजन कम होना
- फैटी, दुर्गंधयुक्त मल
- विटामिन की कमी
अग्न्याशय के सामान्य रोग
- अग्नाशयशोथ
- अग्न्याशय की तीव्र या पुरानी सूजन।
- कारणों में पित्त पथरी, शराब का दुरुपयोग और कुछ दवाएं शामिल हैं।
- मधुमेह मेलेटस
- इंसुलिन उत्पादन या कार्य के साथ समस्याओं के परिणाम।
- असामान्य रक्त शर्करा के स्तर की ओर जाता है।
- अग्नाशय का कैंसर
- अक्सर सूक्ष्म प्रारंभिक लक्षणों के कारण देर से पता चला।
- जोखिम कारकों में धूम्रपान, पुरानी अग्नाशयशोथ और पारिवारिक इतिहास शामिल हैं।
- अग्नाशयी अपर्याप्तता
- ऊपर कवर किया गया, यह स्थिति अन्य बीमारियों का हिस्सा या अलग हो सकती है।
पाचन और अवशोषण पदार्थ क्यों
जैसा कि प्रतिलेख में उल्लेख किया गया है, आपके पोषण की गुणवत्ता न केवल इस बात पर निर्भर करती है कि आप क्या खाते हैं, बल्कि आपका शरीर उन पोषक तत्वों को कितनी अच्छी तरह पचाता है और अवशोषित करता है।
यदि अग्नाशय का कार्य बिगड़ा हुआ है:
- यहां तक कि स्वास्थ्यप्रद खाद्य पदार्थ भी शरीर को लाभ नहीं पहुंचा सकते हैं।
- पोषक तत्वों का अवशोषण कम हो जाता है, जिससे कमियां होती हैं।
- चयापचय और समग्र स्वास्थ्य में गिरावट।
अग्नाशय के स्वास्थ्य पर प्राकृतिक चिकित्सा दृष्टिकोण
- आहार और जीवन शैली समायोजन अग्नाशय के स्वास्थ्य का समर्थन करने में महत्वपूर्ण भूमिका निभाते हैं।
- पाचन स्वास्थ्य का समर्थन करने वाले खाद्य पदार्थ:
- ताजे फल जैसे पपीता और गाजर
- तीव्र स्थितियों में प्रारंभिक प्रबंधन के लिए ब्लैंड आहार
- वसूली के दौरान रस और आसानी से पचने वाले खाद्य पदार्थ
- प्राकृतिक चिकित्सा अभ्यास में तनाव प्रबंधन और उचित आराम पर भी जोर दिया जाता है।
पाचन और अवशोषण की महत्वपूर्ण भूमिका
अग्नाशय के स्वास्थ्य के बारे में महत्वपूर्ण संदेशों में से एक यह है कि जो मायने रखता है वह केवल वही नहीं है जो आप खाते हैं, बल्कि आप क्या पचाते हैं और अवशोषित करते हैं।
बहुत से लोग पौष्टिक भोजन का सेवन करते हैं, लेकिन अगर उनका अग्न्याशय पर्याप्त एंजाइमों का उत्पादन नहीं कर रहा है, तो पोषक तत्वों का पाचन और अवशोषण अपर्याप्त हो जाता है। इस स्थिति को अग्नाशयी अपर्याप्तता के रूप में जाना जाता है।
यह महत्वपूर्ण क्यों है?
- अवशोषण आंतों में होता है। अग्न्याशय भोजन को पोषक तत्वों में तोड़ने के लिए आवश्यक एंजाइम प्रदान करता है जिसे आंतें अवशोषित कर सकती हैं।
- यदि पाचन विफल हो जाता है, तो पोषक तत्व ठीक से अवशोषित नहीं होते हैं।
- इससे पोषक तत्वों की कमी हो जाती है, चाहे आहार कितना भी स्वस्थ क्यों न हो।
यह अकेले भोजन की मात्रा या गुणवत्ता के बारे में नहीं है – यह इस बारे में है कि आपका शरीर इसे कितनी अच्छी तरह संसाधित करता है।
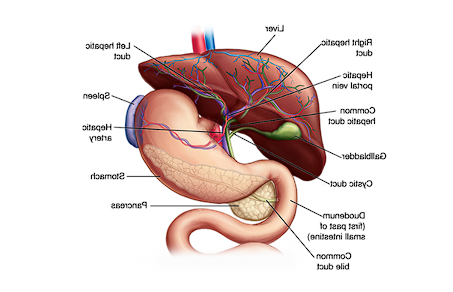
अग्न्याशय एनाटॉमी: इसकी संरचना को समझना
अग्न्याशय के विभाजन:
- सिर: ग्रहणी से जुड़ा हुआ है, इसमें अग्नाशयी वाहिनी और सहायक अग्नाशयी वाहिनी जैसी नलिकाएं होती हैं।
- शरीर: अग्न्याशय का मध्य भाग।
- पूंछ: तिल्ली के निकटतम भाग।
अग्न्याशय में कई नलिकाएं और पैपिला (छोटी संरचनाएं) होती हैं जो आंतों में प्रवेश करने वाले पाचन रस को विनियमित करने में मदद करती हैं। अग्न्याशय के सिर से जुड़े कुछ महत्वपूर्ण भागों में शामिल हैं:
- मेजर और माइनर पैपिला
- सिस्टिक डक्ट
- अग्नाशयी वाहिनी
आकार और वजन:
- लंबाई: लगभग 6 इंच (15 सेमी)।
- वजन: लगभग 200 ग्राम।
यह अंग आपके कुल शरीर के वजन की तुलना में छोटा और हल्का हो सकता है, लेकिन इसके महत्वपूर्ण कार्यों के कारण इसका महत्व असमान रूप से बड़ा है।
अग्नाशय समारोह और रोग लिंक
यदि अग्न्याशय ठीक से काम नहीं कर रहा है, तो कई समस्याएं होती हैं:
- पाचन अपशिष्ट जमा हो जाता है, जिससे विष का निर्माण होता है।
- रुग्ण पदार्थ शरीर के अंदर जमा हो जाता है, जिससे विभिन्न बीमारियां शुरू हो जाती हैं।
- रिफ्लेक्स मुद्दों, सूजन, और कुपोषण खराब अवशोषण से विकसित हो सकते हैं।
प्रतिलेख पर प्रकाश डाला गया है कि कई बीमारियां अनुचित पाचन और अवशोषण से शुरू होती हैं – अक्सर अग्नाशयी शिथिलता से जुड़ी होती हैं।
समझना कि अग्न्याशय कैसे काम करता है: संरचना, नलिकाएं और आवश्यक कार्य
अग्न्याशय, हालांकि आकार में छोटा है, समग्र स्वास्थ्य को बनाए रखने के लिए आवश्यक है। इसका वजन लगभग 200 ग्राम है और लंबाई लगभग छह इंच है, जो पेट में गहराई से स्थित है।
अग्न्याशय शरीर के बाकी हिस्सों से कैसे जुड़ता है
अग्न्याशय सिर्फ अलगाव में तैर नहीं रहा है – यह दो प्रमुख नलिकाओं के माध्यम से जुड़ा हुआ है:
- मुख्य अग्नाशयी वाहिनी (विरसुंग की वाहिनी)
- गौण अग्नाशयी वाहिनी (सेंटोरिनी की वाहिनी)
ये नलिकाएं पाचन एंजाइम और हार्मोन दोनों के परिवहन में महत्वपूर्ण भूमिका निभाती हैं। इन कनेक्शनों के बिना, अग्न्याशय अपनी जीवन-सहायक भूमिका निभाने में सक्षम नहीं होगा।
अग्न्याशय के दो मुख्य कार्य

अग्न्याशय की दो अलग-अलग कार्यात्मक भूमिकाएँ हैं, दोनों समान रूप से महत्वपूर्ण हैं:
- अंतःस्रावी समारोह
अग्न्याशय के अंतःस्रावी भाग में हार्मोन का उत्पादन शामिल है, सबसे प्रसिद्ध है:
- इंसुलिन: रक्त शर्करा के स्तर को नियंत्रित करता है।
- ग्लूकागन: जरूरत पड़ने पर रक्त शर्करा को बढ़ाकर इंसुलिन के प्रभाव को संतुलित करता है।
यह क्यों मायने रखती है:
- यदि इंसुलिन स्राव अपर्याप्त है या शरीर इसका ठीक से उपयोग नहीं कर सकता है, तो मधुमेह मेलेटस जैसी स्थितियां विकसित होती हैं।
- वर्तमान अनुमानों के अनुसार, 5-7 वयस्कों में से 1 मधुमेह से पीड़ित हो सकता है – जिससे अग्न्याशय का स्वास्थ्य महत्वपूर्ण हो जाता है।
- एक्सोक्राइन फंक्शन
एक्सोक्राइन भूमिका में पाचन रस या एंजाइमों का स्राव शामिल है जो:
- छोटी आंत में कार्बोहाइड्रेट, प्रोटीन और वसा को तोड़ने में मदद करें।
- सुनिश्चित करें कि भोजन से पोषक तत्व शरीर में कुशलता से अवशोषित होते हैं।
अग्नाशयी रस में शामिल हैं:
- एमाइलेज (कार्बोहाइड्रेट के लिए)
- लाइपेज (वसा के लिए)
- प्रोटीज (प्रोटीन के लिए)
अग्न्याशय द्वारा स्रावित हार्मोन और उनकी भूमिका
अग्न्याशय अपने अंतःस्रावी कार्य के माध्यम से कई प्रमुख हार्मोन का उत्पादन करता है। ये हार्मोन महत्वपूर्ण शरीर प्रक्रियाओं को विनियमित करते हैं, विशेष रूप से रक्त शर्करा और पाचन से संबंधित।
अग्न्याशय द्वारा स्रावित प्रमुख हार्मोन:
- इंसुलिन: कोशिकाओं को ग्लूकोज को अवशोषित करने में मदद करके रक्त शर्करा के स्तर को नियंत्रित करता है।
- ग्लूकागन: इंसुलिन के विपरीत काम करता है; यह रक्त शर्करा को बढ़ाता है जब स्तर बहुत कम हो जाता है।
- सोमाटोस्टैटिन: इंसुलिन और ग्लूकागन के बीच संतुलन को नियंत्रित करता है।
- अग्नाशयी पॉलीपेप्टाइड: अंतःस्रावी और एक्सोक्राइन दोनों कार्यों को प्रभावित करता है।
- एमाइलिन: खाने के बाद रक्त शर्करा के स्तर को नियंत्रित करने में मदद करने के लिए इंसुलिन के साथ काम करता है।
- सी-पेप्टाइड: इंसुलिन उत्पादन का एक उपोत्पाद जिसका नैदानिक महत्व है।
बीटा कोशिकाओं की भूमिका:
बीटा कोशिकाएं लैंगरहैंस (अग्न्याशय में कोशिकाओं के समूह) के आइलेट्स में पाई जाती हैं। उनकी प्राथमिक जिम्मेदारी इंसुलिन का उत्पादन है।
- बीटा सेल क्यों मायने रखता है:
बीटा कोशिकाओं को नुकसान मधुमेह का एक प्रमुख कारण है। बीटा कोशिकाओं के कामकाज के बिना, इंसुलिन उत्पादन गिरता है या बंद हो जाता है, जिससे रक्त शर्करा विनियमन समस्याएं होती हैं।
आम अग्नाशय के रोग

कई रोग अग्न्याशय को प्रभावित कर सकते हैं। कुछ दूसरों की तुलना में अधिक सामान्य और प्रभावशाली हैं:
- मधुमेह मेलेटस
- कारण: बीटा कोशिकाओं को नुकसान, इंसुलिन की कमी या प्रतिरोध के लिए अग्रणी।
- लक्षण: प्यास का बढ़ना, बार-बार पेशाब आना, थकान, वजन कम होना।
- अग्नाशयशोथ
- कारण: शराब, पित्त पथरी, या संक्रमण के कारण अग्न्याशय की सूजन।
- लक्षण: गंभीर पेट दर्द, मतली, उल्टी, बुखार।
- अग्नाशयी अपर्याप्तता
- कारण: अग्न्याशय पर्याप्त पाचन एंजाइमों का उत्पादन नहीं करता है।
- लक्षण: खराब पाचन, पोषक तत्वों की कुअवशोषण, वजन घटाने, दस्त।
- अग्नाशय का कैंसर
- कारण: अग्न्याशय में असामान्य कोशिकाओं की अनियंत्रित वृद्धि।
- लक्षण: पीलिया, अस्पष्टीकृत वजन घटाने, पेट दर्द।
- सिस्टिक फाइब्रोसिस से संबंधित अग्नाशय संबंधी विकार
- सिस्टिक फाइब्रोसिस वाले व्यक्तियों में देखा जाता है, बलगम स्थिरता को प्रभावित करता है और अग्नाशयी नलिकाओं को अवरुद्ध करता है।
क्यों अग्नाशयी स्वास्थ्य हर किसी के लिए मायने रखता है
जीवन के लिए अग्न्याशय क्यों महत्वपूर्ण है
जैसा कि पहले बताया गया है, अग्न्याशय पाचन और हार्मोन विनियमन दोनों में महत्वपूर्ण है। यह एंजाइम पैदा करता है जो रक्त शर्करा को विनियमित करने के लिए इंसुलिन जैसे भोजन और हार्मोन को तोड़ने में मदद करता है। जब अग्न्याशय रोगग्रस्त हो जाता है, तो यह शरीर के संतुलन को नाटकीय रूप से प्रभावित करता है।
सबसे आम अग्नाशय के रोग
- तीव्र और पुरानी अग्नाशयशोथ
अग्नाशयशोथ अग्न्याशय की सूजन को संदर्भित करता है। इसे दो मुख्य प्रकारों में वर्गीकृत किया गया है:
- तीव्र अग्नाशयशोथ
- क्रोनिक अग्नाशयशोथ
दोनों स्थितियां अलग-अलग मौजूद हैं लेकिन पेट दर्द और पाचन व्यवधान जैसे सामान्य लक्षण साझा करती हैं।
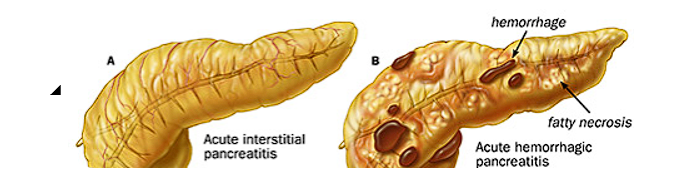
तीव्र अग्नाशयशोथ (Acute Pancreatitis in Hindi) क्या है?
तीव्र अग्नाशयशोथ अग्न्याशय की अचानक सूजन है।
- लक्षण: गंभीर पेट दर्द, सूजन, मतली, उल्टी।
- कारण: पित्त पथरी, शराब का सेवन, कुछ दवाएं, संक्रमण, या आघात।
महत्वपूर्ण लेख:
- तीव्र अग्नाशयशोथ प्रतिवर्ती है अगर निदान और जल्दी इलाज किया जाता है।
- शरीर चेतावनी के संकेत जल्दी दिखाता है – इन्हें पहचानना पुरानी क्षति को रोकने के लिए महत्वपूर्ण है।
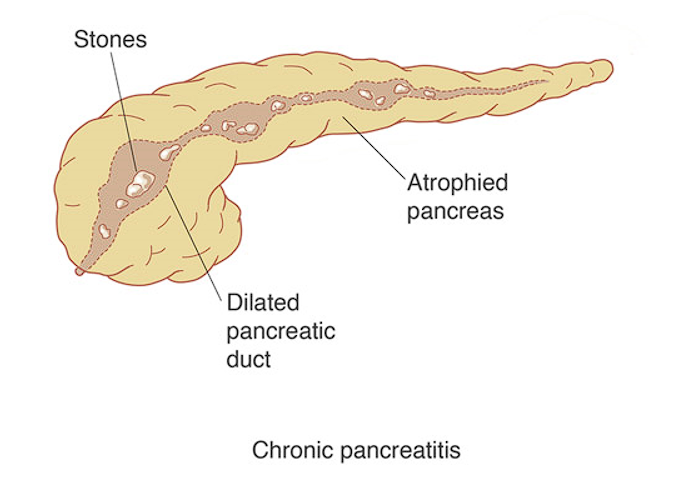
क्रोनिक अग्नाशयशोथ (Chronic Pancreatitis in Hindi) क्या है?
क्रोनिक अग्नाशयशोथ एक दीर्घकालिक, लगातार सूजन है।
- लक्षण: आवर्तक पेट दर्द, वजन घटना, मधुमेह की शुरुआत, स्टीटोरिया (फैटी मल)।
- ऐसा क्यों होता है: जब तीव्र अग्नाशयशोथ उपेक्षित या अनुपचारित होता है, तो यह महीनों या वर्षों में पुरानी अग्नाशयशोथ में प्रगति कर सकता है।
मुख्य अंतर्दृष्टि:
- क्रोनिक अग्नाशयशोथ अक्सर पूरी तरह से प्रतिवर्ती नहीं होता है क्योंकि अग्नाशयी ऊतकों को नुकसान स्थायी हो जाता है।
- उपचार लक्षणों के प्रबंधन और चिकित्सा उपचार और प्राकृतिक चिकित्सा तकनीकों का उपयोग करके आगे की क्षति को रोकने पर केंद्रित है।
प्रारंभिक पहचान और रोग का निदान
स्पीकर जोर देता है:
- अपने शरीर के संकेतों को सुनना।
- यदि तीव्र लक्षण उत्पन्न होते हैं, तो तत्काल ध्यान सभी अंतर ला सकता है।
- प्रारंभिक उपचार से रोग का निदान काफी बेहतर हो जाता है।
शरीर के संकेतों में शामिल हैं:
- अचानक पेट में परेशानी।
- भूख न लगना या पाचन संबंधी समस्याएं।
- अस्पष्टीकृत थकान।
इन संकेतों को अनदेखा करने से अपरिवर्तनीय पुरानी स्थितियां हो सकती हैं।
क्यों क्रोनिक अग्नाशयशोथ अधिक गंभीर है
- स्थायी क्षति: एक बार जब अग्नाशयी ऊतक झुलस जाता है या क्षतिग्रस्त हो जाता है, तो पुनर्जनन बहुत सीमित होता है।
- कार्य का नुकसान: अग्न्याशय अब पर्याप्त एंजाइम या इंसुलिन का उत्पादन नहीं कर सकता है, पाचन और रक्त शर्करा नियंत्रण को प्रभावित करता है।
- मानसिक और भावनात्मक प्रभाव: पाचन संबंधी परेशानी, लगातार स्वास्थ्य संबंधी समस्याएं और जीवनशैली में प्रतिबंध तनाव, अवसाद और चिंता का कारण बन सकते हैं।
मनोदैहिक कनेक्शन
वक्ता एक महत्वपूर्ण अंतर्दृष्टि पर प्रकाश डालता है:
“95-97% रोग मनोदैहिक हैं।
इसका मतलब है कि भावनात्मक तनाव, मानसिक स्वास्थ्य और शारीरिक स्वास्थ्य कसकर जुड़े हुए हैं। क्रोनिक अग्नाशयशोथ, विशेष रूप से, कर सकते हैं:
- लगातार असुविधा और आहार सीमाओं के कारण मानसिक तनाव का कारण बनता है।
- रोगियों को निराशाजनक या चिड़चिड़ा महसूस कराएं।
- एक चक्र बनाएं जहां तनाव शारीरिक लक्षणों को खराब करता है।
वास्तविक जीवन उदाहरण
जब पुरानी अग्नाशयशोथ वाले रोगी को लगातार भूख लगती है लेकिन भोजन ठीक से नहीं पचा पाता है, तो वे निराशा और मानसिक संकट का अनुभव करते हैं। समय के साथ, यह हो सकता है:
- उदासी
- थकावट
- जीवन पर नकारात्मक दृष्टिकोण
क्रोनिक अग्नाशयशोथ का प्रबंधन: यथार्थवादी लक्ष्य
जबकि अग्नाशयी कोशिकाओं का पूर्ण पुनर्जनन – विशेष रूप से इंसुलिन उत्पादन के लिए जिम्मेदार बीटा कोशिकाओं – की गारंटी नहीं है, यह संभव है:
- आगे की क्षति को रोकें।
- लक्षणों को प्रभावी ढंग से प्रबंधित करें।
- प्राकृतिक चिकित्सा, आहार नियंत्रण और तनाव प्रबंधन जैसे एकीकृत दृष्टिकोणों का उपयोग करके जीवन की गुणवत्ता में सुधार करें।
नैदानिक अनुभव अंतर्दृष्टि
स्पीकर के 18 साल के अनुभव के अनुसार:
- तीव्र अग्नाशयशोथ का जल्दी इलाज करना सीधा है।
- क्रोनिक अग्नाशयशोथ एक बड़ी चुनौती प्रस्तुत करता है क्योंकि कई रोगी पहले से ही डिमोटिवेट हैं और विश्वास करने के लिए संघर्ष करते हैं कि सुधार संभव है।
- स्वास्थ्य सेवा प्रदाताओं के लिए कुंजी रोगी के साथ विश्वास-आधारित संबंध को शिक्षित करना, प्रोत्साहित करना और बनाना है ।
क्यों क्रोनिक अग्नाशयशोथ का इलाज करना मुश्किल है
बहुत से लोग अन्य चिकित्सा उपचारों को समाप्त करने के बाद अंतिम उपाय के रूप में प्राकृतिक चिकित्सा या प्राकृतिक चिकित्सा की ओर रुख करते हैं। इस समय तक, पुरानी अग्नाशयशोथ अक्सर काफी प्रगति कर चुका है, और रोगी इसके साथ आते हैं:
- उन्नत अग्नाशय क्षति
- एकाधिक जटिलताओं
- तेज, साइड-इफेक्ट-मुक्त परिणामों के बारे में अवास्तविक उम्मीदें
रोगी मानसिक तैयारी का महत्व
कोई भी शारीरिक उपचार शुरू करने से पहले:
- रोगी की मानसिक स्थिति को पहले संबोधित किया जाना चाहिए।
- रोगी आत्मविश्वास का निर्माण आवश्यक है; इसके बिना, यहां तक कि सबसे अच्छा उपचार भी परिणाम नहीं दिखा सकता है।
- यह मानसिक तत्परता और शारीरिक उपचार के बीच संबंध पर प्रकाश डालता है।
जब कारण अज्ञात है: इडियोपैथिक अग्नाशयशोथ
कुछ मामलों में:
- अग्नाशयशोथ के लिए कोई स्पष्ट कारण की पहचान नहीं की गई है।
- रोगी शराब का सेवन नहीं कर सकता है, मधुमेह नहीं हो सकता है, या कोई स्पष्ट जोखिम कारक नहीं दिखा सकता है।
- इस स्थिति को चिकित्सकीय रूप से इडियोपैथिक अग्नाशयशोथ के रूप में जाना जाता है।
व्याख्यान में साझा किए गए अनुभव के अनुसार, अज्ञातहेतुक मामले प्राकृतिक चिकित्सा अभ्यास में देखी जाने वाली सभी अग्नाशयी स्थितियों के 50-60% के लिए जिम्मेदार हो सकते हैं। यह उन मामलों में विशेष रूप से आम है जहां आधुनिक नैदानिक रिपोर्ट कोई विशिष्ट कारण नहीं दिखाती हैं।
क्रोनिक अग्नाशयशोथ के साथ जुड़े जटिलताओं
क्रोनिक अग्नाशयशोथ कई गंभीर स्वास्थ्य मुद्दों को जन्म दे सकता है:
- गुर्दे की विफलता
- सांस लेने में तकलीफ
- संक्रमण
- कुपोषण
- डायबिटीज़
- अग्नाशय के कैंसर (दीर्घकालिक मामलों में)
ध्यान दें: ये जटिलताएं आमतौर पर पुरानी, तीव्र, अग्नाशयशोथ से जुड़ी होती हैं।
अग्न्याशय अन्य अंगों को क्यों प्रभावित करता है
चूंकि अग्न्याशय इसके लिए जिम्मेदार है:
- पाचन के लिए आवश्यक एंजाइमों को स्रावित करना
- इंसुलिन जैसे हार्मोन का उत्पादन
अग्न्याशय को किसी भी नुकसान पर स्वाभाविक रूप से लहर प्रभाव पड़ेगा:
- पाचन तंत्र
- अंतःस्रावी तंत्र
- समग्र चयापचय स्वास्थ्य
कैसे अग्नाशयशोथ गंभीर जटिलताओं की ओर जाता है
जब अग्नाशयशोथ बढ़ता है – विशेष रूप से पुरानी अग्नाशयशोथ – यह पाचन और हार्मोन विनियमन में अग्न्याशय की आवश्यक भूमिका के कारण कई अंगों को प्रभावित करने वाली जटिलताओं को ट्रिगर कर सकता है।
1 गुर्दे की जटिलताएं
- गुर्दे शरीर की विषहरण प्रक्रिया को संभालते हैं।
- क्रोनिक अग्नाशयशोथ गुर्दे को अधिभारित कर सकता है, जिससे निम्न हो सकते हैं:
- गुर्दे की विफलता
- यूरिया, क्रिएटिनिन और अन्य गुर्दे मार्करों में वृद्धि
- गुर्दे की पथरी जैसी सामान्य समस्याएं
माँ प्रकृति ने बैकअप सिस्टम के रूप में दो गुर्दे दिए, लेकिन अग्नाशयशोथ दोनों को तनाव दे सकता है।
2 सांस लेने में तकलीफ
- फेफड़े का कार्य अप्रत्यक्ष रूप से प्रभावित होता है क्योंकि:
- कार्बन डाइऑक्साइड का निर्माण होता है।
- ऑक्सीजन का स्तर कम हो जाता है।
- इससे सांस की तकलीफ या अन्य श्वसन संबंधी समस्याएं हो सकती हैं।
3 संक्रमण का खतरा बढ़ जाता है
- खराब पाचन चयापचय और प्रतिरक्षा को कमजोर करता है।
- रोगी आंतरिक और बाहरी दोनों तरह के संक्रमणों के प्रति अधिक संवेदनशील हो जाते हैं।
4 कुपोषण
- क्षतिग्रस्त अग्न्याशय → खराब एंजाइम स्राव → अधूरा पाचन।
- पूरक आहार के साथ भी, यदि अवशोषण कमजोर है, तो रोगियों में पोषक तत्वों की कमी रहती है।
- सामान्य कमियों में प्रोटीन, विटामिन और खनिज शामिल हैं।
5 डायबिटीज मेलिटस
- अग्नाशय के कार्य में गिरावट आने पर इंसुलिन का उत्पादन कम हो जाता है।
- परिणाम: उच्च रक्त शर्करा (मधुमेह मेलेटस) क्योंकि:
- चीनी ग्लाइकोजन में परिवर्तित नहीं होती है।
- रक्त शर्करा रक्तप्रवाह में अनियमित रूप से फैलता है।
6 अग्नाशय का कैंसर
- गंभीर पुराने मामलों में, जहां:
- शरीर अब किसी भी उपचार का जवाब नहीं देता है।
- ऊतक क्षति अनियंत्रित हो जाती है।
- अग्नाशय के कैंसर का खतरा बढ़ जाता है, क्योंकि असामान्य कोशिका गुणन होता है।
अग्नाशयशोथ के लिए जोखिम कारक
1 आयु
- 60 वर्ष से अधिक आयु के व्यक्तियों को अधिक जोखिम होता है, खासकर क्रोनिक अग्नाशयशोथ और अग्नाशय के कैंसर के लिए।
2 दीर्घकालिक, खराब प्रबंधित मधुमेह
- 15-20 से अधिक वर्षों के लिए मधुमेह मेलेटस का इतिहास।
- खासकर अगर एचबीए 1 सी दवा या चिकित्सा के बावजूद 10 से ऊपर रहता है।
3 मोटापा
- 30 से अधिक बीएमआई को एक प्रमुख जोखिम कारक माना जाता है।
- मोटापा अग्न्याशय और अन्य चयापचय प्रक्रियाओं पर तनाव बढ़ाता है।
4 भारी शराब का सेवन
- नियमित, लंबे समय तक भारी शराब का उपयोग अग्नाशयशोथ के जोखिम को काफी बढ़ाता है।
- मध्यम या सामाजिक पीने पर ध्यान केंद्रित नहीं किया गया है – यह विशेष रूप से पुरानी भारी उपयोग पर लागू होता है।
5 दिल की स्थिति
- दिल की समस्याओं के लिए रक्त-पतला दवाओं (जैसे थक्कारोधी) पर मरीज।
- दिल से जुड़ी बीमारियों का इतिहास भेद्यता बढ़ाता है।
6 गुर्दे की समस्याएं
- क्रोनिक किडनी की स्थिति:
- गुर्दे की पथरी
- गुर्दे से संबंधित उच्च रक्तचाप
- एकाधिक पत्थर एपिसोड
7 पीलिया या टीबी का इतिहास
- अतीत में विशेष रूप से पुरानी या गंभीर पीलिया।
- यदि सामान्य चिकित्सा उपचार के माध्यम से अनसुलझा है, तो इससे अग्नाशय का तनाव हो सकता है।
8 क्रोनिक अग्नाशयशोथ के कारण आपातकालीन अस्पताल में भर्ती
- पहले से ही अग्नाशयशोथ से पीड़ित मरीजों को अस्पताल में भर्ती होने की आवश्यकता हो सकती है:
- 90 बीपीएम से अधिक निरंतर हृदय गति
- रक्तचाप, नाड़ी और तापमान जैसे महत्वपूर्ण संकेतों की निगरानी करना
क्रोनिक अग्नाशयशोथ के प्रमुख नैदानिक संकेतक (प्रथम परामर्श चेकलिस्ट)
- हृदय गति: लगातार 90 बीट प्रति मिनट से ऊपर
- तापमान: 36 डिग्री सेल्सियस से नीचे
- श्वसन दर: प्रति मिनट 20 से ऊपर साँस लेना
- सीबीसी रिपोर्ट (पूर्ण रक्त गणना):
- श्वेत रक्त कोशिका (WBC) गिनती: 12,000 प्रति माइक्रोलीटर से अधिक
- उद्देश्य: ये संकेत गंभीरता की पुष्टि करते हैं और तत्काल देखभाल का मार्गदर्शन करते हैं।
ऑटोइम्यून अग्नाशयशोथ (एआईपी) अवलोकन
- परिभाषा: शरीर की अपनी प्रतिरक्षा प्रणाली के कारण अग्न्याशय की पुरानी सूजन।
- उपचार प्रतिक्रिया: आमतौर पर स्टेरॉयड थेरेपी का जवाब देता है।
- व्यापकता:
- यूरोप और संयुक्त राज्य अमेरिका में अधिक आम है।
- भारत और एशियाई देशों में अग्नाशयशोथ के मामलों में 5% से कम।
- संभवतः विभिन्न क्षेत्रों में विटामिन डी और ई की उपलब्धता से जुड़ा हुआ है।
ऑटोइम्यून अग्नाशयशोथ (एआईपी) के विशिष्ट लक्षण:
- दर्द स्थान:
- एआईपी: ऊपरी पेट + मध्य पीठ दर्द
- अन्य क्रोनिक अग्नाशयशोथ: केवल गहरे पेट में दर्द, आमतौर पर कोई पीठ दर्द नहीं
- अन्य लक्षण:
- अत्यधिक थकान या कमजोरी
- उचित आराम, आहार और नियमित जीवन शैली के बाद भी थकान बनी रहती है
- नैदानिक नोट: ये सूक्ष्म अंतर नियमित क्रोनिक अग्नाशयशोथ से एआईपी को अलग करने में मदद करते हैं।
ऑटोइम्यून पैनक्रिएटाइटिस (एआईपी) लक्षण पुनर्कथन:
- पुरानी कमजोरी और थकान:
- सामान्य दिनचर्या, आहार और आराम के बाद भी थकान महसूस होती है।
- सिर्फ 20 मिनट खड़े रहने या छोटी-मोटी गतिविधियों के बाद थकान दिखाई देती है।
- पाचन और यकृत से संबंधित लक्षण:
- गहरे रंग का मूत्र
- पीला मल
- पीली त्वचा और आंखें (पीलिया जैसे लक्षण)
- भूख में कमी:
- घंटों उपवास करने के बाद भी भूख का संकेत नहीं मिलता।
- कुछ मामलों में, रोगी मनोदैहिक प्रतिक्रियाओं के कारण भोजन से पूरी तरह से बच सकते हैं: → खाने से दर्द, उल्टी, बेचैनी शुरू हो जाती है→ मस्तिष्क खाने को हतोत्साहित करने वाले संकेत भेजता है।
एआईपी की जटिलताओं:
- तीव्र अग्नाशयशोथ के बार-बार एपिसोड:
- क्रोनिक एआईपी बार-बार भड़क सकता है।
- मजबूत सिफारिश: पुरानी या ऑटोइम्यून चरणों से बचने के लिए तीव्र चरण में इलाज करें।
अग्नाशय के कैंसर: अंतिम प्रगति चरण
- अनुक्रम अनुस्मारक:
→ तीव्र अग्नाशयशोथ → क्रोनिक अग्नाशयशोथ →/ - अग्नाशय का कैंसर क्यों महत्वपूर्ण है:
- अमेरिका में कैंसर से होने वाली मौतों का तीसरा प्रमुख कारण
- 62,210 में अनुमानित 2022 नए मामले (अमेरिकन कैंसर सोसाइटी)।
- निदान के बाद 70-80% मृत्यु दर।
- इलाज करना मुश्किल क्यों है:
- देर से निदान: लक्षण अक्सर केवल उन्नत चरणों में दिखाई देते हैं।
- अनुसंधान और विशिष्ट चिकित्सा की कमी:
→ अब तक अग्नाशय के कैंसर के लिए कोई पुष्टि, लक्षित इलाज नहीं है.→ अन्य कैंसर में कीमोथेरेपी, विकिरण और मौखिक दवाएं हैं; अग्नाशय के कैंसर को अभी तक समान सफलता नहीं मिली है।
अग्नाशय के कैंसर: कारण, लक्षण, जोखिम कारक
1 क्यों अग्नाशय के कैंसर का इलाज करना मुश्किल है:
- यह एक एकल समस्या के कारण नहीं है – यह कई अंतर्निहित स्थितियों का परिणाम है:
- डायबिटीज़
- क्रोनिक अग्नाशयशोथ
- ऑटोइम्यून मुद्दे
- अंग क्षति
- उपचार मुश्किल हो जाता है क्योंकि:
- आप आमतौर पर एक समय में केवल एक ही समस्या का समाधान कर सकते हैं।
- आज कोई एकल, विशिष्ट दवा मौजूद नहीं है जो अग्नाशय के कैंसर को ठीक करती है।
- प्राकृतिक चिकित्सा जीवनशैली को प्रबंधित करने और लक्षणों को कम करने में मदद करती है लेकिन पूर्ण इलाज का वादा नहीं कर सकती है।
2 अग्नाशय के कैंसर के पहचानने योग्य लक्षण:
- भारी वजन घटाने
- पेट की परेशानी और पीठ दर्द
- टाइप 2 मधुमेह का विकास
- पीलिया (कुछ ट्यूमर में त्वचा/आंखों का पीला पड़ना)
- महत्वपूर्ण नोट: → ये लक्षण एआईपी या पुरानी अग्नाशयशोथ जैसे अन्य अग्नाशयी रोगों के साथ ओवरलैप होते हैं→ पुष्टि के लिए उचित चिकित्सा परीक्षण और इमेजिंग की आवश्यकता होती है।
3 रोग का निदान दृष्टिकोण:
- लक्षण डॉक्टरों को यह तय करने में मदद करते हैं कि क्या प्रदर्शन करना है:
- रक्त परीक्षण
- इमेजिंग परीक्षण (सीटी, एमआरआई, अल्ट्रासाउंड)
- विस्तृत परीक्षण के बाद ही वे कैंसर, एआईपी या अग्नाशयशोथ की पुष्टि कर सकते हैं।
अग्नाशय के कैंसर के लिए 4 प्रमुख जोखिम कारक:
- आनुवंशिक प्रवृत्ति (पारिवारिक इतिहास)
- अत्यधिक शराब का सेवन
- सिगरेट पीना
- दीर्घकालिक मधुमेह मेलेटस
- मोटापा
- उच्च पशु-वसा आहार
- विशेष रूप से पश्चिमी देशों (यूएस, यूरोप) में प्रसंस्कृत भोजन, उच्च वसा वाले मांस, कम फाइबर आहार के कारण प्रचलित है।
- रासायनिक एक्सपोजर
- खेती रसायन (कीटनाशक, उर्वरक)
- औद्योगिक रसायन (सीमेंट कारखाने, रासायनिक संयंत्र)
- कुछ जीवाणु संक्रमण
- एक विशिष्ट जीवाणु को जोड़ा गया है, लेकिन आपके प्रदान किए गए पाठ में विवरण काट दिए गए थे।
अग्नाशय का स्वास्थ्य: सामान्य लक्षण, जोखिम कारक और रोकथाम
1 अग्नाशय रोग का सुझाव देने वाले महत्वपूर्ण लक्षण:
ये लक्षण हल्के अग्नाशय के मुद्दों और अग्नाशय के कैंसर जैसी गंभीर स्थितियों दोनों में दिखाई दे सकते हैं:
- ऊपरी पेट दर्द (जो पीठ या छाती में फैल सकता है)
- खाने के बाद दर्द बढ़ जाता है
- मतली और उल्टी
- अचानक या कठोर वजन घटाने
- पीलिया (त्वचा/आंखों का पीला पड़ना)
- सूजन पेट (शारीरिक रूप से ध्यान देने योग्य सूजन, न केवल सूजन)
- तीव्र हृदय गति
- चिकना, दुर्गंधयुक्त मल
- पेट में तरल पदार्थ का निर्माण
- अचानक निम्न रक्तचाप (बीपी)
- परिपूर्णता, सूजन, अपच, हिचकी
2 जोखिम कारक के रूप में हेलिकोबैक्टर पाइलोरी संक्रमण:
- हेलिकोबैक्टर पाइलोरी बैक्टीरिया:पहले से ही इस संक्रमण से पीड़ित होने से अग्नाशय के कैंसर का खतरा बढ़ जाता है।
3 जोखिम कारक पुनर्कथन:
- जेनेटिक कारक
- अधिक शराब का सेवन
- सिगरेट पीना
- लंबे समय से चली आ रही डायबिटीज
- मोटापा
- पशु वसा युक्त आहार
- रासायनिक जोखिम: खेती रसायन, कारखाने के रसायन
- हेलिकोबैक्टर पाइलोरी संक्रमण
4 निदान कैसे करें:
- पहला सुराग: रोगी द्वारा रिपोर्ट किए गए लक्षण
- अगला कदम: डॉक्टर की सिफारिश के अनुसार रक्त परीक्षण, इमेजिंग (सीटी, एमआरआई, अल्ट्रासाउंड)
- डॉक्टर पुष्टि करते हैं कि यह एआईपी, अग्नाशयशोथ या कैंसर है।
5 रोकथाम युक्तियाँ और जीवन शैली सिफारिशें:
- जबकि अग्नाशयशोथ और संबंधित मुद्दों को हमेशा पूरी तरह से रोका नहीं जा सकता है, जोखिम को कम किया जा सकता है:
स्वस्थ वजन बनाए रखना
कम वसा वाले, उच्च फाइबर वाले आहार का सेवन करना
नियमित व्यायाम
शराब को सीमित करना या छोड़ना
धूम्रपान छोड़ना
अग्नाशय के रोगों का निदान, उपचार और रोकथाम
1 सामान्य चिकित्सा उपचार दृष्टिकोण:
प्रारंभिक दर्द और लक्षण प्रबंधन:
- दर्द निवारक (एनएसएआईडी जैसे डिक्लोफेनाक, वोवेरन)
- एंटीबायोटिक्स (यदि संक्रमण का खतरा मौजूद है)
- पोषण संबंधी सहायता (क्योंकि अग्न्याशय क्षति पोषक तत्वों के अवशोषण को प्रभावित करती है)
द्रव प्रबंधन:
- हाइड्रेशन बनाए रखना महत्वपूर्ण है।
- यदि मौखिक तरल पदार्थ पर्याप्त नहीं हैं:
➤ अंतःशिरा तरल पदार्थ (IV) आवश्यक हैं।
गंभीर दर्द प्रबंधन:
- कुछ जटिल मामलों में, ओपिओइड इंजेक्शन का उपयोग किया जा सकता है।
2 अस्पताल उपचार विचार:
- अग्नाशयशोथ की गंभीरता को निम्न के आधार पर आंका जाता है:
- अंग विफलता (गुर्दे, फेफड़े, आदि)
- स्थानीय और प्रणालीगत जटिलताएं
- लक्षणों का संयोजन
डॉक्टर इसके आधार पर उपचार को अनुकूलित करते हैं:
- गंभीरता का आकलन
- जोखिम कारक
- देखे गए लक्षण
लक्ष्य:
- रोगी की परेशानी को कम करें।
- कम मृत्यु दर और रुग्णता जोखिम।
3 अग्नाशय की समस्याओं के लिए नैदानिक परीक्षण:
प्राथमिक रक्त परीक्षण:
- सीबीसी (पूर्ण रक्त गणना)
- सीरम एमाइलेज
- सीरम लाइपेस
➤ ये दो एंजाइम अग्न्याशय के कार्य का आकलन करने में मदद करते हैं।
अतिरिक्त परीक्षण:
- लिवर फंक्शन टेस्ट (एलएफटी)
(चूंकि पित्त स्राव और अग्नाशयी एंजाइम संबंधित हैं। - अल्ट्रासाउंड/सीटी स्कैन/एमआरआई:
➤ पता लगाने के लिए:- अग्न्याशय का आकार
- संरचनात्मक क्षति
- अल्सर या पत्थर
4 रोकथाम के चरण:
यहां तक कि अगर अग्नाशयशोथ को पूरी तरह से रोका नहीं जा सकता है, तो जोखिम कारकों को प्रबंधित किया जा सकता है:
- स्वस्थ वजन बनाए रखें
- कम वसा, उच्च फाइबर आहार
- नियमित व्यायाम
- धूम्रपान छोड़ने।
- अत्यधिक शराब से बचें
ये परिवर्तन भविष्य की जटिलताओं को काफी कम कर सकते हैं।
अग्नाशय स्वास्थ्य निदान और प्राकृतिक चिकित्सा दृष्टिकोण
जब अल्ट्रासाउंड या सीटी स्कैन जैसे परीक्षण असामान्य अग्नाशय के परिणाम दिखाते हैं, तो डॉक्टर स्पष्ट निदान के लिए ईआरसीपी (एंडोस्कोपिक रेट्रोग्रेड कोलैंगियोपेंक्रिएटोग्राफी) की सिफारिश कर सकते हैं। यदि संदेह बना रहता है, तो अग्नाशय के कैंसर जैसी स्थितियों की पुष्टि करने के लिए बायोप्सी की जा सकती है। ये नैदानिक उपकरण डॉक्टरों को रोगी के स्वास्थ्य का सही आकलन करने में मदद करते हैं।
अग्नाशय की स्थिति के लिए प्राकृतिक चिकित्सा को समझना
प्राकृतिक चिकित्सा तीव्र और पुरानी दोनों अग्नाशय की समस्याओं के लिए समान उपचार सिद्धांतों को लागू करती है। यह पांच प्राकृतिक तत्वों पर केंद्रित है: पृथ्वी, जल, अग्नि, वायु और आकाश। उपचार रोगी की स्थिति, भूख और रोग की गंभीरता के अनुसार अनुकूलित होते हैं लेकिन उसी नींव का पालन करते हैं।
मुख्य प्राकृतिक चिकित्सा उपचारों पर चर्चा:
- गैस्ट्रो-हेपेटिक पैक (जीएच पैक)
- इसमें पेट और पीठ पर गर्म और ठंडे पानी के पैक लगाना शामिल है।
- उद्देश्य: पेट के अंगों को उत्तेजित करता है, सूजन को कम करता है, अग्न्याशय में बीटा सेल पुनर्जनन का समर्थन करता है।
- उपचार विधि: इस चिकित्सा को प्राप्त करते समय रोगी को कम से कम 30 मिनट तक लेटना चाहिए।
- आमतौर पर यकृत, गुर्दे और अग्नाशय के मुद्दों के लिए उपयोग किया जाता है।
- सावधानी: महिलाओं को मासिक धर्म (4-5 दिन) के दौरान इस चिकित्सा से बचना चाहिए।
कीचड़ अनुप्रयोग (पृथ्वी तत्व

- साफ पानी में रात भर भिगोए गहरे समुद्र की काली मिट्टी का उपयोग करता है।
- पेट की सूजन को कम करने और अंग समारोह का समर्थन करने के लिए पेट पर लागू किया जाता है।
- प्रक्रिया: मिट्टी को मोटे तौर पर लागू किया जाना चाहिए और दैनिक चिकित्सा के हिस्से के रूप में एक विशिष्ट अवधि के लिए छोड़ दिया जाना चाहिए।
GH पैक (गैस्ट्रो हेपेटिक पैक) – आवेदन दिशानिर्देश
आवश्यक बुनियादी सामग्री:
- गर्म पानी की थैली
- ठंडे पानी की थैली (अधिमानतः बर्फ-ठंडा पानी; सामान्य नल का पानी अगर त्वचा संवेदनशील है) स्थिति के अनुसार प्लेसमेंट:
- अग्न्याशय और गुर्दे से संबंधित मुद्दों के लिए:
- पेट पर गर्म पानी की थैली (सामने)
- पीठ पर ठंडे पानी की थैली
- लिवर से संबंधित समस्याओं के लिए:
- पेट पर ठंडे पानी की थैली (सामने)
- पीठ पर गर्म पानी की थैली
महत्वपूर्ण निर्देश:
- हमेशा लेटते समय जीएच पैक लगाएं – कभी न बैठें।
- कम से कम 30 मिनट के लिए स्थिति बनाए रखें।
- थेरेपी खाली पेट पर की जानी चाहिए, अधिमानतः सुबह जल्दी या खाने के कम से कम 2-3 घंटे बाद।
- यदि रोगी को बर्फ के ठंडे पानी के साथ त्वचा की संवेदनशीलता या लालिमा का अनुभव होता है, तो नल का पानी एक विकल्प के रूप में स्वीकार्य है।
थेरेपी आवृत्ति:
- वसूली तक दैनिक किया जा सकता है।
- महिलाओं को मासिक धर्म (4-5 दिन) के दौरान जीएच पैक का उपयोग करने से बचना चाहिए।
GH पैक आवेदन सारांश:
- उद्देश्य: अग्न्याशय, गुर्दे, यकृत और पुरानी स्थितियों के लिए उपयोगी।
- समय:
- दिन में कम से कम एक बार
- खाली पेट
- सबसे अच्छा: सुबह।
- यदि भोजन के बाद: भोजन के बाद 4-5 घंटे प्रतीक्षा करें ।
- जीएच पैक का उपयोग करके प्राकृतिक चिकित्सा उपचार के लिए, गर्म और ठंडे पानी की थैलियों की नियुक्ति शामिल विशिष्ट अंग द्वारा निर्धारित की जाती है। गुर्दे और अग्नाशय संबंधी समस्याओं से संबंधित मामलों में, गर्म पानी की थैली को पेट (सामने की तरफ) पर रखा जाता है, जबकि ठंडे पानी की थैली को पीठ पर रखा जाता है। यह पेट के अंगों को उत्तेजित करने, सूजन को कम करने और उपचार कार्यों को बढ़ावा देने में मदद करता है। इसके विपरीत, यकृत से संबंधित विकारों के लिए, प्लेसमेंट उलट जाता है: ठंडे पानी की थैली पेट (सामने की तरफ) पर स्थित होती है, और गर्म पानी की थैली को पीठ पर लगाया जाता है। प्लेसमेंट में यह भिन्नता प्राकृतिक चिकित्सा के सिद्धांतों के अनुसार संबंधित अंगों को प्रभावी ढंग से लक्षित करने के लिए आवश्यक है।
अन्य महत्वपूर्ण लेख:
- हमेशा कम से कम 30 मिनट तक लेटते समय लगाएं।
- महिलाओं को मासिक धर्म चक्र (4-5 दिन) के दौरान इससे बचना चाहिए।
- यदि कोई रोगी प्राकृतिक चिकित्सा डायलिसिस (गुर्दे के लिए) पर है: → किडनी प्लेसमेंट के अनुसार आवेदन करें (सामने गर्म, पीठ में ठंडा)।
- सत्र के दौरान तनाव न लें: भ्रम से बचने के लिए बार-बार स्पष्टीकरण पूछने से पहले निर्देश समाप्त होने तक प्रतीक्षा करें।
प्राकृतिक चिकित्सा में जीएच पैक और मड एप्लीकेशन थेरेपी को समझना: एक विस्तृत गाइड
प्राकृतिक चिकित्सा में, कई उपचार आंतरिक उपचार प्रक्रियाओं का समर्थन करने के लिए पानी, गर्मी और पृथ्वी जैसे प्राकृतिक तत्वों के दोहन पर ध्यान केंद्रित करते हैं। दो व्यापक रूप से प्रचलित उपचार, विशेष रूप से पेट के अंग स्वास्थ्य के लिए – जैसे कि गुर्दे, अग्न्याशय और यकृत – गैस्ट्रो हेपेटिक (जीएच) पैक और मड एप्लीकेशन थेरेपी हैं। नीचे इन विधियों, उनके उद्देश्य और उन्हें कैसे लागू किया जाता है, इसका एक संरचित विवरण दिया गया है।
1. जीएच पैक थेरेपी क्या है?
जीएच पैक (गैस्ट्रो हेपेटिक पैक) कंट्रास्ट हाइड्रोथेरेपी का एक रूप है। इसमें विशिष्ट अंगों को उत्तेजित करने के लिए एक साथ गर्म और ठंडे पानी के पैक का उपयोग शामिल है।
इसे कैसे लागू किया जाता है:
- अग्न्याशय और गुर्दे की स्थिति के लिए:
- गर्म पानी की थैली को सामने (पेट) पर रखा जाता है।
- ठंडे पानी की थैली या बर्फ के पानी की थैली को पीठ पर रखा जाता है।
- जिगर की स्थिति के लिए:
- ठंडे पानी की थैली को सामने (पेट) पर रखा जाता है।
- गर्म पानी की थैली को पीठ पर रखा गया है।
प्लेसमेंट उस अंग पर निर्भर करता है जिसका इलाज किया जा रहा है क्योंकि यह उस क्षेत्र में परिसंचरण और थर्मल उत्तेजना को प्रभावित करता है।
अवधि और आवृत्ति:
- जीएच पैक को लेटते समय 30 मिनट तक लगाना चाहिए।
- इस थेरेपी को खाली पेट करना जरूरी है। यदि भोजन का सेवन किया गया है, तो खाने के कम से कम 4-5 घंटे बाद इंतजार करना चाहिए।
- चिकित्सा आमतौर पर दिन में एक बार की जाती है, अधिमानतः सुबह जल्दी।
इसका उपयोग क्यों किया जाता है:
जीएच पैक थेरेपी मदद करती है:
- पेट के अंगों जैसे अग्न्याशय, गुर्दे और यकृत को उत्तेजित करें।
- विषहरण प्रक्रियाओं का समर्थन करें।
- सूजन को कम करें और प्राकृतिक उपचार में सहायता करें।
- शरीर के आंतरिक तापमान को संतुलित करें।
एक. मड एप्लीकेशन थेरेपी क्या है?

मड थेरेपी प्राकृतिक चिकित्सा में एक अन्य आवश्यक घटक है, जो पृथ्वी तत्व पर केंद्रित है। यह गहरे समुद्र की काली मिट्टी का उपयोग करता है जो अपने विष-अवशोषित गुणों के लिए जाना जाता है।
कीचड़ की तैयारी:
- गहरे समुद्र में काली मिट्टी का प्रयोग करें।
- मिट्टी को सामान्य पानी में कांच के कटोरे में ७-८ घंटे या रात भर के लिए भिगोएँ।
- सुनिश्चित करें कि कीचड़ चिकना और नम है लेकिन अधिक पानी नहीं है।
आवेदन कैसे करे:
- भीगी हुई मिट्टी को एक साफ, सफेद सूती कपड़े पर आधा इंच मोटी परत में फैलाएं।
- कपड़े को आकार के अनुसार मोड़कर पेट के हिस्से पर लगाएं।
- इसे 30 मिनट के लिए छोड़ दें।
- एक बार हो जाने के बाद, इस्तेमाल की गई मिट्टी को फेंक दें। इसका पुन: उपयोग नहीं किया जाना चाहिए क्योंकि यह शरीर से विषाक्त पदार्थों और गर्मी को अवशोषित करता है।
टिप्पणियाँ:
- आवेदन से पहले, कीचड़ ठंडा लगता है।
- 30 मिनट के बाद, यह गर्म महसूस कर सकता है और अलग गंध कर सकता है, यह दर्शाता है कि इसने शरीर की गर्मी और विषाक्त पदार्थों को अवशोषित कर लिया है।
उद्देश्य और लाभ:
- शरीर से विषाक्त पदार्थों और मुक्त कणों को अवशोषित करता है।
- सूजन को कम करने के लिए शीतलन प्रभाव प्रदान करता है।
- पाचन में सुधार और पेट की परेशानी से राहत देने में सहायक।
3. कब और कैसे दोनों उपचारों को संयोजित करें
जीएच पैक और मड एप्लिकेशन दोनों एक ही सत्र के दौरान किए जा सकते हैं यदि समय अनुमति देता है। सही अनुक्रम है:
- पहला: जीएच पैक
- दूसरा: मिट्टी का अनुप्रयोग
यदि समय सीमित है, तो दो उपचारों में से एक का अभ्यास करने से भी महत्वपूर्ण लाभ मिल सकते हैं।
4. महत्वपूर्ण विचार
- दोनों उपचार हमेशा खाली पेट पर किए जाने चाहिए।
- इन उपचारों को सुबह जल्दी शेड्यूल करने की सलाह दी जाती है।
- यदि भोजन के बाद किया जाता है, तो हमेशा 4-5 घंटे का अंतर बनाए रखें।
- मधुमेह , यकृत समारोह विकार, गुर्दे के मुद्दों और अग्नाशयी विकारों जैसी पुरानी स्थितियों के लिए संगति महत्वपूर्ण है।
- गर्म और ठंडे पैक का सही स्थान महत्वपूर्ण है और इसे विशिष्ट अंग समस्या के अनुरूप बनाया जाना चाहिए।
1. हॉट एंड कोल्ड हिप बाथ थेरेपी: उद्देश्य और अनुप्रयोग
हिप बाथ एक महत्वपूर्ण हाइड्रोथेरेपी तकनीक है जहां विभिन्न तापमानों पर पानी विशेष रूप से पेट और कूल्हे क्षेत्र के आसपास लगाया जाता है। यह तकनीक अग्न्याशय, यकृत और गुर्दे सहित पेट के विभिन्न अंगों को सक्रिय करने में मदद करती है।
गर्म और ठंडे हिप स्नान का उपयोग क्यों करें?
- ठंडे पानी का हिप बाथ:
पाचन में सुधार, वजन प्रबंधन का समर्थन करता है, और अग्न्याशय से हार्मोन और एंजाइम स्राव को उत्तेजित करता है। अग्नाशय की स्थिति से जुड़े पेट और पीठ दर्द को दूर करने में भी मदद करता है। - गर्म पानी हिप बाथ:
मुख्य रूप से पेट और पीठ दर्द को कम करने में मदद करता है। यह बेहतर पेशाब को भी बढ़ावा देता है, जिससे किडनी के कार्य पर बोझ कम करने में मदद मिलती है।
मानक पानी का तापमान रेंज:
- ठंडा पानी: 18-24 डिग्री सेल्सियस। यदि रोगी ठंड के इस स्तर को सहन नहीं कर सकता है, तो इसके बजाय तटस्थ तापमान के पानी का उपयोग किया जा सकता है।
- गर्म पानी: रोगी सहिष्णुता के अनुसार आरामदायक गर्म तापमान।
गर्म और ठंडा हिप स्नान कैसे करें:
- चरण 1: 3 मिनट के लिए गर्म या तटस्थ पानी से शुरू करें।
- चरण 2: 1 मिनट के लिए ठंडे पानी के साथ पालन करें।
- चरण 3: गर्म और ठंडे चक्र को 3-4 बार दोहराएं।
- कुल अवधि: लगभग 10 मिनट।
बनाए रखा गया अनुपात हमेशा 3: 1 – 3 मिनट गर्म होता है, इसके बाद 1 मिनट ठंडा होता है।
जरूरी: पाचन तंत्र से संबंधित अधिकांश प्राकृतिक चिकित्सा उपचारों की तरह, पाचन में हस्तक्षेप से बचने के लिए हिप बाथ हमेशा खाली पेट किया जाना चाहिए।
2. खाली पेट क्यों जरूरी है
पेट के अंगों को प्रभावित करने वाली हर चिकित्सा – चाहे जीएच पैक, मड एप्लीकेशन, या हिप बाथ – का अभ्यास खाली पेट पर किया जाना चाहिए। भोजन के बाद, इन उपचारों को शुरू करने से पहले उचित पाचन सुनिश्चित करने के लिए 4-5 घंटे इंतजार करना आवश्यक है।
3. अग्नाशय के स्वास्थ्य के लिए योग को एकीकृत करना
प्राकृतिक चिकित्सा के साथ, योग और आसन अग्नाशय समारोह का समर्थन करने में महत्वपूर्ण भूमिका निभाते हैं।
- वज्रासन (थंडरबोल्ट पोज़) को एकमात्र योग आसन के रूप में हाइलाइट किया गया है जिसे खाने के तुरंत बाद किया जा सकता है।
- वज्रासन का उद्देश्य:
- पाचन में मदद करता है।
- उचित एंजाइम रिलीज का समर्थन करता है।
- भोजन के बाद पेट की परेशानी को कम करता है।
जबकि अधिकांश योग आसन खाली पेट किए जाते हैं, वज्रासन को भोजन के बाद लगभग 5-10 मिनट के लिए अनुशंसित किया जाता है।
अग्नाशय के स्वास्थ्य के लिए अन्य आसन:
हालांकि सत्र में विस्तृत नहीं है, आम तौर पर अग्नाशय के स्वास्थ्य के लिए अनुशंसित आसनों में शामिल हैं:
- अर्ध मत्स्येन्द्रासन (हाफ स्पाइनल ट्विस्ट पोज़)
- धनुरासन (बो पोज़)
- भुजंगासन (कोबरा मुद्रा)
(इनका अभ्यास विशेषज्ञ मार्गदर्शन में किया जाना चाहिए।
अग्नाशय के स्वास्थ्य के लिए प्राकृतिक चिकित्सा दृष्टिकोण: योग आसन, तनाव से राहत और खाद्य मार्गदर्शन
प्राकृतिक चिकित्सा के अभ्यास में, अग्नाशय के स्वास्थ्य को न केवल बाहरी उपचारों जैसे हिप बाथ या मिट्टी के अनुप्रयोगों द्वारा समर्थित किया जाता है, बल्कि विशिष्ट योग आसन, तनाव प्रबंधन तकनीकों और आहार नियंत्रण के माध्यम से भी समर्थन मिलता है। यह लेख इन तत्वों को एक संरचित, रोगी के अनुकूल तरीके से समझाता है।
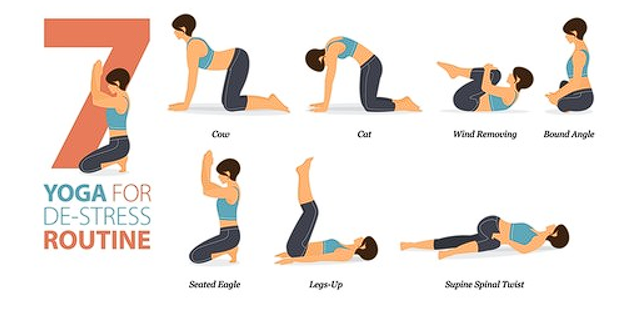
1. अग्नाशय स्वास्थ्य के लिए फायदेमंद योग आसन
कुछ योग आसन पाचन अंगों को उत्तेजित करते हैं, अग्न्याशय से हार्मोनल स्राव को बढ़ावा देते हैं, रक्त परिसंचरण में सुधार करते हैं, और मानसिक कल्याण का समर्थन करते हैं।
वज्रासन (वज्र मुद्रा)
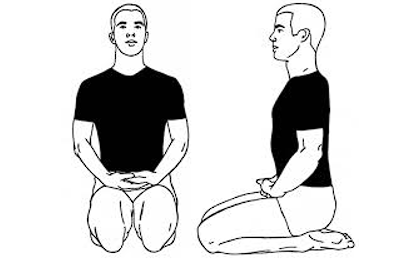
- कब करें: यह एकमात्र योग आसन है जो भोजन के तुरंत बाद अनुशंसित है।
- वज्रासन क्यों?
यह पाचन को उत्तेजित करता है, पेट के चारों ओर रक्त के प्रवाह को बढ़ाता है, और शरीर को पोषक तत्वों को अधिक प्रभावी ढंग से अवशोषित करने में मदद करता है। - अवधि: खाने के बाद 5-10 मिनट के लिए मुद्रा पकड़ो।
- यह काम किस प्रकार करता है: रक्त पोषक तत्वों को वहन करता है। पेट के चारों ओर परिसंचरण में सुधार करके, वज्रासन स्वस्थ पाचन और पोषक तत्वों के अवशोषण का समर्थन करता है।
पवनमुक्तासन (हवा से राहत देने वाली मुद्रा)

- कब प्रदर्शन करें: खाली पेट पर।
- अवधि: रोगी की क्षमता के आधार पर 2-3 मिनट तक पकड़ो।
- लाभ:
- सूजन और पेट दर्द को कम करता है।
- कब्ज से राहत दिलाता है।
- शरीर में रक्त परिसंचरण और ऑक्सीजन की आपूर्ति में सुधार करता है।
- तनाव मुक्त करता है और मन को शांत करता है।
नोट: इस मुद्रा को धारण करने की अवधि रोगी की आयु, शारीरिक क्षमता और विशिष्ट स्वास्थ्य स्थितियों के आधार पर भिन्न हो सकती है।
भुजंगासन (कोबरा पोज़)

- उद्देश्य:
भुजंगासन पूरे शरीर को फैलाता है, अग्न्याशय को उत्तेजित करता है और आवश्यक हार्मोन को स्रावित करने में मदद करता है। - रोगी अनुकूलन: सभी रोगी पूर्ण मुद्रा नहीं कर सकते हैं। खिंचाव को प्रत्येक व्यक्ति की क्षमता के अनुसार अनुकूलित किया जाना चाहिए।
- कैसे करें:
पैरों और हथेलियों को जमीन के खिलाफ दबाएं और पीठ को उतना ही मोड़ें जितना आरामदायक हो।
ये योग आसन न केवल अग्नाशय के स्वास्थ्य के लिए फायदेमंद हैं बल्कि मानसिक कल्याण का भी समर्थन करते हैं। आधुनिक जीवनशैली के मानसिक तनाव और कार्यभार को देखते हुए, इन आसनों का अभ्यास करने से मन और शरीर को एक साथ आराम करने में मदद मिल सकती है।
2. योग के माध्यम से तनाव प्रबंधन
क्रोनिक तनाव पाचन, रक्त शर्करा संतुलन और समग्र चयापचय स्वास्थ्य को प्रभावित करता है। वज्रासन, पवनमुक्तासन और भुजंगासन जैसे योग आसन न केवल पेट के स्वास्थ्य को लक्षित करते हैं बल्कि यह भी:
- मानसिक तनाव मुक्त करें।
- नींद की गुणवत्ता में सुधार।
- हार्मोन के स्तर को संतुलित करें।
यहां तक कि निदान अग्नाशय के मुद्दों के बिना उन सामान्य तनाव राहत और पाचन समर्थन के लिए इन आसनों से लाभ उठा सकते हैं।
3. अग्नाशय के स्वास्थ्य में भोजन की भूमिका
प्राकृतिक चिकित्सा में “भोजन को अपनी औषधि बनने दो” का सिद्धांत बहुत महत्व रखता है। एक स्वस्थ अग्न्याशय योग और चिकित्सा के साथ-साथ उचित आहार नियंत्रण पर बहुत अधिक निर्भर करता है।
सख्ती से बचने के लिए खाद्य पदार्थ:
- फ्राइड फूड्स:
सांस्कृतिक व्यंजनों की परवाह किए बिना गहरे तले हुए और उच्च वसा वाले खाद्य पदार्थों के सभी रूप। - उच्च वसा वाले खाद्य पदार्थ:
उच्च तेल सामग्री, प्रसंस्कृत तेल और ट्रांस वसा वाले खाद्य पदार्थ विशेष रूप से अग्न्याशय के लिए हानिकारक होते हैं। - उनसे क्यों बचें?
ये खाद्य पदार्थ पाचन एंजाइमों पर बोझ बढ़ाते हैं, सूजन का कारण बनते हैं, अंगों में वसा संचय में वृद्धि करते हैं, और अग्नाशयी कार्य को बाधित करते हैं।
व्यावहारिक आहार दिशानिर्देश:
- ताजे फल और सब्जियों पर ध्यान दें।
- साबुत अनाज और फलियां शामिल करें।
- उबले हुए, उबले हुए, या हल्के तले हुए खाद्य पदार्थों को प्राथमिकता दें।
- परिष्कृत शर्करा और प्रसंस्कृत स्नैक्स को सीमित या समाप्त करें।
1. अग्नाशय की देखभाल के लिए सख्ती से बचने के लिए खाद्य पदार्थ
जब अग्न्याशय से समझौता किया जाता है, तो वसा को पचाना कठिन हो जाता है। कुछ खाद्य पदार्थ अग्न्याशय पर काम का बोझ बढ़ाते हैं, अग्नाशयशोथ, मधुमेह, या सामान्य अग्नाशयी कमजोरी जैसी स्थितियों को बढ़ाते हैं।
उच्च वसा और तले हुए खाद्य पदार्थ
- क्यों बचें:
फैटी और तले हुए खाद्य पदार्थ वसा पाचन के लिए एंजाइमों का उत्पादन करने के लिए अग्न्याशय को कड़ी मेहनत करते हैं। - उदाहरण:
- तले हुए सामान जैसे समोसे, पकौड़े, चिप्स
- प्रोसेस्ड मीट जैसे सॉसेज, सलामी
- सामान्य रूप से फास्ट फूड
डेयरी उत्पाद
- सामान्य दिशानिर्देश: किसी भी रूप में सभी डेयरी से बचें।
- अपवाद:
- विशिष्ट मामलों में, कब्ज या अपच वाले रोगी प्रोबायोटिक्स के रूप में घर का बना दही या छाछ का सेवन कर सकते हैं।
- डेयरी को सीमित क्यों करें: यह अपनी वसा सामग्री और पाचन मांगों के कारण अग्नाशयी कार्य को बोझ करता है।
संसाधित और परिष्कृत कार्बोहाइड्रेट
- क्यों बचें:
वे अग्न्याशय को बड़ी मात्रा में इंसुलिन जारी करने और ट्राइग्लिसराइड्स बढ़ाने के लिए मजबूर करते हैं-तीव्र अग्नाशयशोथ के लिए जोखिम कारक। - उदाहरण:
- सफेद ब्रेड
- परिष्कृत चीनी और बेकरी उत्पाद
- पैकेज्ड स्नैक्स
शराब
- क्यों बचें:
शराब अग्नाशयी सूजन को खराब करती है और एंजाइम स्राव की मांग को बढ़ाती है।
2. अग्नाशयी समर्थन के लिए खाने के सिद्धांत
प्री-डाइजेस्टेड फूड्स
- इसका क्या मतलब है:
खाद्य पदार्थ जिन्हें न्यूनतम पाचन प्रयास की आवश्यकता होती है, जैसे:- उबली हुई सब्जियां
- हल्के सूप
- उबले हुए दाने
यह क्यों मदद करता है:
आसानी से पचने वाले खाद्य पदार्थों का चयन करके, रोगी अपने अग्न्याशय पर बोझ को कम करते हैं, जिससे यह आराम करने और पुन: उत्पन्न करने की अनुमति देता है।
- उद्देश्य:
भुजंगासन पूरे शरीर को फैलाता है, अग्न्याशय को उत्तेजित करता है और आवश्यक हार्मोन को स्रावित करने में मदद करता है। - रोगी अनुकूलन: सभी रोगी पूर्ण मुद्रा नहीं कर सकते हैं। खिंचाव को प्रत्येक व्यक्ति की क्षमता के अनुसार अनुकूलित किया जाना चाहिए।
- कैसे करें:
पैरों और हथेलियों को जमीन के खिलाफ दबाएं और पीठ को उतना ही मोड़ें जितना आरामदायक हो।
ये योग आसन न केवल अग्नाशय के स्वास्थ्य के लिए फायदेमंद हैं बल्कि मानसिक कल्याण का भी समर्थन करते हैं। आधुनिक जीवनशैली के मानसिक तनाव और कार्यभार को देखते हुए, इन आसनों का अभ्यास करने से मन और शरीर को एक साथ आराम करने में मदद मिल सकती है।
2. योग के माध्यम से तनाव प्रबंधन
क्रोनिक तनाव पाचन, रक्त शर्करा संतुलन और समग्र चयापचय स्वास्थ्य को प्रभावित करता है। वज्रासन, पवनमुक्तासन और भुजंगासन जैसे योग आसन न केवल पेट के स्वास्थ्य को लक्षित करते हैं बल्कि यह भी:
- मानसिक तनाव मुक्त करें।
- नींद की गुणवत्ता में सुधार।
- हार्मोन के स्तर को संतुलित करें।
यहां तक कि निदान अग्नाशय के मुद्दों के बिना उन सामान्य तनाव राहत और पाचन समर्थन के लिए इन आसनों से लाभ उठा सकते हैं।
3. अग्नाशय के स्वास्थ्य में भोजन की भूमिका
प्राकृतिक चिकित्सा में “भोजन को अपनी औषधि बनने दो” का सिद्धांत बहुत महत्व रखता है। एक स्वस्थ अग्न्याशय योग और चिकित्सा के साथ-साथ उचित आहार नियंत्रण पर बहुत अधिक निर्भर करता है।
सख्ती से बचने के लिए खाद्य पदार्थ:
- फ्राइड फूड्स:
सांस्कृतिक व्यंजनों की परवाह किए बिना गहरे तले हुए और उच्च वसा वाले खाद्य पदार्थों के सभी रूप। - उच्च वसा वाले खाद्य पदार्थ:
उच्च तेल सामग्री, प्रसंस्कृत तेल और ट्रांस वसा वाले खाद्य पदार्थ विशेष रूप से अग्न्याशय के लिए हानिकारक होते हैं। - उनसे क्यों बचें?
ये खाद्य पदार्थ पाचन एंजाइमों पर बोझ बढ़ाते हैं, सूजन का कारण बनते हैं, अंगों में वसा संचय में वृद्धि करते हैं, और अग्नाशयी कार्य को बाधित करते हैं।
व्यावहारिक आहार दिशानिर्देश:
- ताजे फल और सब्जियों पर ध्यान दें।
- साबुत अनाज और फलियां शामिल करें।
- उबले हुए, उबले हुए, या हल्के तले हुए खाद्य पदार्थों को प्राथमिकता दें।
- परिष्कृत शर्करा और प्रसंस्कृत स्नैक्स को सीमित या समाप्त करें।
1. अग्नाशय की देखभाल के लिए सख्ती से बचने के लिए खाद्य पदार्थ
जब अग्न्याशय से समझौता किया जाता है, तो वसा को पचाना कठिन हो जाता है। कुछ खाद्य पदार्थ अग्न्याशय पर काम का बोझ बढ़ाते हैं, अग्नाशयशोथ, मधुमेह, या सामान्य अग्नाशयी कमजोरी जैसी स्थितियों को बढ़ाते हैं।
उच्च वसा और तले हुए खाद्य पदार्थ
- क्यों बचें:
फैटी और तले हुए खाद्य पदार्थ वसा पाचन के लिए एंजाइमों का उत्पादन करने के लिए अग्न्याशय को कड़ी मेहनत करते हैं। - उदाहरण:
- तले हुए सामान जैसे समोसे, पकौड़े, चिप्स
- प्रोसेस्ड मीट जैसे सॉसेज, सलामी
- सामान्य रूप से फास्ट फूड
डेयरी उत्पाद
- सामान्य दिशानिर्देश: किसी भी रूप में सभी डेयरी से बचें।
- अपवाद:
- विशिष्ट मामलों में, कब्ज या अपच वाले रोगी प्रोबायोटिक्स के रूप में घर का बना दही या छाछ का सेवन कर सकते हैं।
- डेयरी को सीमित क्यों करें: यह अपनी वसा सामग्री और पाचन मांगों के कारण अग्नाशयी कार्य को बोझ करता है।
संसाधित और परिष्कृत कार्बोहाइड्रेट
- क्यों बचें:
वे अग्न्याशय को बड़ी मात्रा में इंसुलिन जारी करने और ट्राइग्लिसराइड्स बढ़ाने के लिए मजबूर करते हैं-तीव्र अग्नाशयशोथ के लिए जोखिम कारक। - उदाहरण:
- सफेद ब्रेड
- परिष्कृत चीनी और बेकरी उत्पाद
- पैकेज्ड स्नैक्स
शराब
- क्यों बचें:
शराब अग्नाशयी सूजन को खराब करती है और एंजाइम स्राव की मांग को बढ़ाती है।
2. अग्नाशयी समर्थन के लिए खाने के सिद्धांत
प्री-डाइजेस्टेड फूड्स
- इसका क्या मतलब है:
खाद्य पदार्थ जिन्हें न्यूनतम पाचन प्रयास की आवश्यकता होती है, जैसे:- उबली हुई सब्जियां
- हल्के सूप
- उबले हुए दाने
यह क्यों मदद करता है:
आसानी से पचने वाले खाद्य पदार्थों का चयन करके, रोगी अपने अग्न्याशय पर बोझ को कम करते हैं, जिससे यह आराम करने और पुन: उत्पन्न करने की अनुमति देता है।
एक. हर्बल समर्थन: अग्नाशय के स्वास्थ्य के लिए प्राकृतिक चिकित्सा की खुराक
हर्बल समर्थन: अग्नाशय के स्वास्थ्य के लिए प्राकृतिक चिकित्सा की खुराक

प्रकृति कई जड़ी-बूटियाँ प्रदान करती है जो पाचन, अग्न्याशय के कार्य और समग्र ऊर्जा स्तरों का समर्थन करती हैं। ये जड़ी-बूटियां आम तौर पर ताजा रूप में और आयुर्वेदिक स्टोर या प्राकृतिक चिकित्सा क्लीनिक के माध्यम से गोलियों या पाउडर के रूप में उपलब्ध होती हैं।
एलोवेरा (एलो बारबाडेंसिस)
- उद्देश्य:
अग्नाशयी बीटा कोशिकाओं को पुन: उत्पन्न करने में मदद करता है और रक्त शर्करा नियंत्रण का समर्थन करता है। - विशेष रूप से उपयोगी के लिए:
अग्नाशय की स्थिति के साथ मधुमेह का प्रबंधन करने वाले रोगी।
गुडूची (टिनोस्पोरा कॉर्डिफोलिया)
- लाभ:
प्रतिरक्षा का समर्थन करता है और शरीर को डिटॉक्सीफाई करने में सहायता करता है।
आंवला (भारतीय करौदा)
- भूमिका:
विटामिन सी और एंटीऑक्सीडेंट से भरपूर। पाचन में सुधार करता है और अग्नाशयी एंजाइम उत्पादन का समर्थन करता है।
हरीतकी (टर्मिनलिया चेबुला)
- समारोह:
कब्ज को रोकता है और नियमित मल त्याग को बढ़ावा देता है।
व्हीटग्रास (ट्रिटिकम एस्टिवम)
- इसका उपयोग क्यों करें:
एक प्राकृतिक पोषण पूरक के रूप में कार्य करता है। ऊर्जा के स्तर को बढ़ाता है और अग्नाशय संबंधी विकारों से जुड़ी कमजोरी और थकान को दूर करने में मदद करता है।
4. हर्बल खुराकों पर महत्वपूर्ण नोट्स
- अनुकूलन: खुराक को हमेशा रोगी की उम्र, स्थिति और शरीर के संविधान (प्रकृति) के आधार पर समायोजित किया जाना चाहिए।
- सुरक्षा:
ये जड़ी बूटी प्राकृतिक और जैविक हैं। इनमें कोई सिंथेटिक एडिटिव्स या हानिकारक रसायन नहीं होते हैं। प्राकृतिक चिकित्सा मार्गदर्शन के तहत उपयोग किए जाने पर उचित रूप से सोर्स की गई जड़ी-बूटियों के दुष्प्रभाव नहीं होने चाहिए।
1. हर्बल खुराक और खपत के तरीके
प्राकृतिक जड़ी-बूटियाँ और पौधों के अर्क अग्नाशयी पुनर्जनन का महत्वपूर्ण समर्थन कर सकते हैं, खासकर जब सही खुराक और रूप के साथ संयुक्त।
सामान्य हर्बल खुराक दिशानिर्देश:
- पाउडर जड़ी बूटी:
1 बड़ा चम्मच दिन में दो बार। - टैबलेट फॉर्म:
जड़ी बूटी की शक्ति और रोगी की स्थिति के आधार पर प्रति दिन 2-3 गोलियां। - ताजा रस (यदि उपलब्ध हो):
एलोवेरा, आंवला (भारतीय आंवला), गुडूची, या व्हीटग्रास जैसी जड़ी-बूटियों से 100 मिली रस।- जड़ी बूटियों को आवश्यकतानुसार रस के रूप में जोड़ा जा सकता है।
- एक सर्विंग में 2 से 3 हर्बल जूस को एक साथ मिलाने में कोई बुराई नहीं है।
2. अनुशंसित खाद्य पदार्थ जो अग्नाशय के स्वास्थ्य का समर्थन करते हैं
हानिकारक खाद्य पदार्थों से बचना महत्वपूर्ण है, यह जानना भी उतना ही महत्वपूर्ण है कि कौन से खाद्य पदार्थ सक्रिय रूप से अग्नाशयी उपचार का समर्थन करते हैं।
फल और सब्जियां:
- ब्लूबेरी:
एंटीऑक्सिडेंट में समृद्ध, वे अग्नाशय की कोशिकाओं को नुकसान से बचाते हैं। - पालक:
लोहे और फाइबर में उच्च; कब्ज को कम करने और पाचन का समर्थन करने में मदद करता है। - लहसुन:
इसमें फाइटोकेमिकल्स होते हैं जो बीटा-सेल पुनर्जनन को उत्तेजित कर सकते हैं। - एवोकैडो:
स्वस्थ वसा अग्न्याशय को अधिक बोझ किए बिना हार्मोन उत्पादन का समर्थन करते हैं। - शकरकंद (मॉडरेशन में):
उबला हुआ रूप पसंद किया जाता है; रक्त शर्करा को बढ़ाए बिना स्थिर ऊर्जा प्रदान करता है।
अन्य खाद्य पदार्थ:
- हरी चाय और तुलसी (पवित्र तुलसी):
विरोधी भड़काऊ और एंटीऑक्सीडेंट गुण। - ब्रोकोली:
विटामिन और फाइबर से भरपूर। - नट (मॉडरेशन में):
स्वस्थ वसा और प्रोटीन जो अग्नाशयी कार्य को अधिभार नहीं देते हैं। - हल्दी:
कर्क्यूमिन में उच्च; स्वाभाविक रूप से विरोधी भड़काऊ प्रक्रियाओं का समर्थन करता है। - लौकी का रस:
पेट पर बहुत कोमल; हाइड्रेट और डिटॉक्सीफाई करने में मदद करता है।
3. आहार योजना को निजीकृत करना
स्पीकर हर मरीज को एक सख्त भोजन सूची निर्धारित नहीं करने पर जोर देता है। बजाय:
- रोगी-विशिष्ट पाचन क्षमता और सांस्कृतिक भोजन की आदतों पर ध्यान दें।
- विटामिन ए, डी, ई और के जैसे आवश्यक पोषक तत्वों को ध्यान में रखें।
- सुनिश्चित करें कि अग्नाशय के तनाव का प्रबंधन करते समय रोगी कमी या कुपोषण में न पड़ें।
मुख्य अंतर्दृष्टि:
“केवल एक चीज जो मैंने आपको प्रदान की है वह यह है कि क्या टालना है। बाकी रोगी विशिष्ट है।
4. चिकित्सीय आहार शुरू करना: तरल-पहला दृष्टिकोण
महत्वपूर्ण अग्नाशय के मुद्दों वाले रोगियों के लिए, एक संरचित प्रगति की सिफारिश की जाती है:
चरण 1: प्रारंभिक तरल आहार (पहले 10-15 दिन)
- उद्देश्य: अग्न्याशय को आराम करने और एंजाइम कार्यभार को कम करने की अनुमति दें।
- क्या शामिल है:
- सुरक्षित फलों और जड़ी बूटियों से बनी स्मूदी।
- ताजा सब्जियों का रस (जैसे, पालक, बोतल लौकी, व्हीटग्रास)।
- नारियल पानी।
- हल्की सब्जी सूप।
- नोट्स:
- यह मधुमेह के रोगियों के लिए भी उपयुक्त है अगर सावधानी से निगरानी की जाए।
- शुरू में सभी भारी, तैलीय और अनाज आधारित ठोस खाद्य पदार्थों से बचें।
चरण 2: हल्के ठोस खाद्य पदार्थों को धीरे-धीरे फिर से शुरू करना
- प्रारंभिक तरल अवधि के बाद, परिचय दें:
- उबली हुई या उबली हुई सब्जियां।
- बहुत छोटे भागों में नरम, आसानी से पचने वाले दाने।
- तला हुआ, वसायुक्त या प्रसंस्कृत खाद्य पदार्थों से बचना जारी रखें।
5. कोर प्रिंसिपल्स रिकैप
- अग्न्याशय को आराम देने के लिए 10-15 दिनों के लिए तरल आहार से शुरू करें।
- रोगी की क्षमता और प्रतिक्रिया के आधार पर धीरे-धीरे ठोस पदार्थों का परिचय दें।
- बचना:
- उच्च वसा वाले खाद्य पदार्थ, प्रसंस्कृत खाद्य पदार्थ, डेयरी (मामूली प्रोबायोटिक विकल्पों को छोड़कर), शराब और परिष्कृत कार्ब्स।
- अग्नाशय पुनर्जनन और संतुलन को बढ़ावा देने के लिए अनुशंसित खुराक में सहायक जड़ी बूटियों का उपयोग करें।
प्राकृतिक दृष्टिकोण: तरल आहार पुनर्कथन, चिकित्सा अभ्यास, और एपिजेनेटिक स्वास्थ्य मार्गदर्शन
एक. तरल आहार स्पष्टीकरण और व्यावहारिक सुझाव

- तरल विकल्प:
- स्मूदी (फल और सब्जी आधारित)
- जीरा (जीरा) पानी
- मोरिंगा का पानी
- नरम कांजी, पानी, या अन्य आसानी से पचने वाले तरल पदार्थ
- आवृत्ति:
- 18 जागने के घंटों में 7-10 अलग-अलग तरल पदार्थ
- सीमित विकल्प उपलब्ध होने पर एक ही तरल को 2-3 बार दोहराया जा सकता है
- अतिरिक्त नोट्स:
- पाचन प्रोटीन से भरपूर मुखवास या कांजी-प्रकार के तरल पदार्थ शामिल किए जा सकते हैं।
- जो रोगी इसे सहन करते हैं, उनके लिए 10-15 दिनों के लिए तरल आहार बनाए रखना जड़ी-बूटियों और उपचारों के साथ लगभग 50% वसूली लाने के लिए मनाया जाता है।
2. किडनी और अग्नाशय की स्थिति के लिए हीट और कोल्ड पैक स्पष्टीकरण
- गुर्दे:
- सामने की तरफ गर्म पैक।
- यह गुर्दे के स्थान के कारण और प्रभावी तापमान हस्तांतरण सुनिश्चित करने के लिए है।
- अग्न्याशय:
- आगे और पीछे दोनों तरफ गर्म पैक क्योंकि यह एक गहरा अंग है।
- मड पैक:
- हमेशा सामने के पेट क्षेत्र पर लागू होता है, पीठ पर नहीं।
- न्यूनतम परत: आधा इंच मोटाई।
- फोकस शीतलन प्रभाव है, हीटिंग नहीं।
3. प्राकृतिक तरीकों के माध्यम से जेनेटिक्स, एपिजेनेटिक्स और डीएनए की मरम्मत को संबोधित करना
एक प्रतिभागी ने पूछा:
“मधुमेह या अग्नाशय के रोगियों में एपिजेनेटिक संतुलन और डीएनए स्वास्थ्य का समर्थन करने के लिए हमें क्या करना चाहिए?”
स्पीकर की सीधी सलाह आपके प्रतिलेख में स्पष्ट रूप से नहीं थी, इसलिए मैं सत्र में साझा किए गए तर्क के आधार पर एक प्राकृतिक रूप से संरेखित सिफारिश की पेशकश कर रहा हूं:
एपिजेनेटिक और डीएनए स्वास्थ्य के लिए सामान्य प्राकृतिक सुझाव –
- एपिजेनेटिक मरम्मत का समर्थन करने वाले खाद्य पदार्थ:
- हरी पत्तेदार सब्जियां: फोलेट में समृद्ध (डीएनए मेथिलिकरण का समर्थन करता है)।
- हल्दी (करक्यूमिन): विरोधी भड़काऊ और जीन अभिव्यक्ति को सकारात्मक रूप से प्रभावित करता है।
- क्रूसिफेरस सब्जियां: ब्रोकोली, गोभी-में सल्फोराफेन होता है, जिसे डिटॉक्स जीन को सक्रिय करने के लिए जाना जाता है।
- जामुन (विशेष रूप से ब्लूबेरी): एंटीऑक्सिडेंट में उच्च, डीएनए क्षति से बचाते हैं।
- लहसुन और प्याज: इसमें सल्फर यौगिक होते हैं जो डिटॉक्सिफिकेशन जीन का समर्थन करते हैं।
- ओमेगा -3 रिच फूड्स: एवोकैडो, फ्लेक्ससीड्स, सैल्मन (मांसाहारी के लिए)।
- नट और बीज: डीएनए की मरम्मत एंजाइमों के लिए आवश्यक जस्ता और सेलेनियम जैसे खनिज प्रदान करें।
- एपिजेनेटिक्स को प्रभावित करने वाले जीवनशैली कारक:
- नियमित मध्यम व्यायाम: चयापचय से संबंधित सकारात्मक जीन अभिव्यक्ति का समर्थन करता है।
- तनाव कम करने के अभ्यास: योग, ध्यान, प्राणायाम।
- विषाक्त पदार्थों से बचना: शराब, प्रसंस्कृत खाद्य पदार्थ और रासायनिक जोखिम को कम करें।
- एपिजेनेटिक क्षमता के साथ जड़ी बूटी (प्राकृतिक चिकित्सा साहित्य के अनुसार):
- एलोवेरा
- अश्वगंधा
- गुडूची (गिलोय)
- व्हीटग्रास
महत्वपूर्ण लेख:
जबकि प्राकृतिक चिकित्सा समग्र संतुलन पर जोर देती है, जटिल आनुवंशिक और एपिजेनेटिक हस्तक्षेपों को आमतौर पर एकीकृत देखभाल की आवश्यकता होती है। प्राकृतिक चिकित्सा रोकथाम और जीवन शैली अनुकूलन के माध्यम से इसका समर्थन करती है, आनुवंशिक संपादन या औषधीय जीन थेरेपी नहीं।
- एपिजेनेटिक्स, डीएनए, और प्राकृतिक चिकित्सा उपचार तर्क
स्पीकर का मुख्य संदेश:
- हम किसी का डीएनए नहीं बदल सकते।
- फोकस सीधे आनुवंशिकी या एपिजेनेटिक्स को बदलने पर नहीं है लेकिन:
- लक्षणों का प्रबंधन।
- फाइबर युक्त, पोषक तत्व-घने भोजन के साथ समग्र स्वास्थ्य का समर्थन करना।
- भोजन और उपचार के आधार पर अनुकूलित करें:
- रोगी की पाचन क्षमता।
- शाकाहारी या मांसाहारी आदतें।
- पोषक तत्वों की कमी।
सरलीकृत दृष्टिकोण:
- भारी या पचने में मुश्किल वाले खाद्य पदार्थों को कम से कम करें।
- फाइबर, कम वसा वाले और पोषक तत्वों से भरपूर शाकाहारी खाद्य पदार्थों को प्रोत्साहित करें।
- मांसाहारी रोगी: पशु वसा कम करें, संतुलन बनाए रखें।
- “हम किसी के भोजन की उत्पत्ति को पूरी तरह से स्थानांतरित नहीं कर सकते – केवल समायोजित करें।
- रक्त समूह और मधुमेह: स्पीकर का दृष्टिकोण
- रक्त समूह:
- मधुमेह और संबंधित चयापचय संबंधी समस्याओं से अधिक प्रवण माना जाता है।
- “ओ रक्त समूह, दुर्लभ और सार्वभौमिक होने के कारण, उच्च जोखिम के लिए अनुसंधान में देखा जाता है।
- एबी ब्लड ग्रुप:
- स्पीकर ने एबी ब्लड ग्रुप को तुलनात्मक रूप से कम प्रवण बताया।
- नोट:
- इस अवलोकन को “क्या शोध दिखाता है” के आधार पर एक अनौपचारिक अंतर्दृष्टि के रूप में साझा किया गया था, लेकिन औपचारिक चिकित्सा दावे के रूप में नहीं।
- न्यूट्री-जेनेटिक्स और न्यूट्री-जीनोमिक्स पर
- अध्यक्ष का परिप्रेक्ष्य:
- उन् होंने इसे उभरते वैज्ञानिक क्षेत्रों के रूप में स् वीकार किया।
- उन्हें “नए विषय आ रहे हैं” के रूप में वर्णित करता है।
- बनाए रखता है:
“प्राकृतिक चिकित्सक के रूप में, हम चीजों को सरल रखते हैं। हम बहुत अधिक आधुनिक विज्ञान के माध्यम से उपचार को जटिल नहीं करते हैं जब जड़ को पांच तत्वों के माध्यम से संबोधित किया जा सकता है।
मधुमेह में जीवनशैली और आहार हस्तक्षेप
- आधुनिक शोध तेजी से प्राकृतिक चिकित्सा के फोकस से सहमत हैं:
- बदलती जीवन शैली।
- आहार हस्तक्षेप।
- स्पीकर का जोर:
“यहां तक कि वैज्ञानिक आज भी प्राचीन ग्रंथों में लिखे गए प्राकृतिक सिद्धांतों के साथ संरेखित कर रहे हैं।
2 रोग प्रसार में पर्यावरण की भूमिका
- एक प्रतिभागी ने पूछा कि अमेरिकियों या पूर्वी एशियाई लोगों में कुछ बीमारियां अधिक आम क्यों हैं।
- स्पीकर ने स्पष्ट किया:
- पर्यावरण और भोजन की आदतों की भूमिका हो सकती है।
- उस पर अभी तक कोई प्रत्यक्ष निर्णायक शोध नहीं हुआ है।
- अवलोकन अब तक देखे गए मामलों और प्रलेखित अनुसंधान पर आधारित हैं।
3 तीव्र बनाम पुरानी अग्नाशय की स्थिति
- तीव्र मामलों के लिए:
- पहले लक्षणों को समझें:
- दर्द
- मतली
- उल्टी
- अपच
- प्राथमिक उपचार कदम:
- अपच साफ़ करें।
- त्रिफला (एक सामान्य आयुर्वेदिक उपाय) का सुझाव दें।
- विटामिन सी की कमी?→ आंवला का रस सुझाइए।
- कमजोरी और थकान?→ अल्फाल्फा और व्हीटग्रास का सुझाव देते हैं।
- “वे 365 से अधिक बीमारियों पर काम करते हैं,” स्पीकर के अनुसार।
- पहले लक्षणों को समझें:
4 जड़ी बूटियों और रस का संयोजन
- 2-3 जड़ी बूटियों को एक साथ मिलाना ठीक है।
- यदि ताजा रस का उपयोग कर रहे हैं:
- यदि संभव हो तो उन्हें अलग से लें, उदाहरण के लिए, अकेले व्हीटग्रास, अकेले आंवला।
- यदि सूखे पाउडर के रूप का उपयोग कर रहे हैं:
- आप जड़ी बूटियों को मिला सकते हैं जैसे:
- लसुनघास
- गोखरू
- अन्य उल्लिखित जड़ी बूटी
- आप जड़ी बूटियों को मिला सकते हैं जैसे:
- महत्वपूर्ण सलाह:
- रोगी की सुविधा और उपलब्धता के अनुसार तैयारी और प्रशासन करें।
जड़ी बूटियों का संयोजन – सामान्य मार्गदर्शन:
- उदाहरण जड़ी बूटी: गिलोय, मुसब्बर वेरा, आंवला (भारतीय करौदा), नीम, पीपल।
- ताजा जूस:
- अलग से लेना पसंद करें (एक बार में सब कुछ न मिलाएं)।
- विशेष रूप से आंवला और गिलोय को “कॉकटेल” में नहीं मिलाया जाना चाहिए।
- जड़ी बूटियों के बीच अंतर:
- यदि व्हीटग्रास और अल्फाल्फा जैसी चीजों का संयोजन → कोई अंतर आवश्यक नहीं है।
- यदि विटामिन सी युक्त जड़ी बूटियों जैसे आंवला → शामिल हैं, तो 30 मिनट का अंतर बनाए रखें।
2 सीकेडी रोगी उदाहरण (83 वर्षीय, 5.2 क्रिएटिनिन, 98 यूरिया):
- अनुशंसित खुराक:
- ताजा रस:
- गिलोय, एलोवेरा, आंवला, नीम + पीपल के रस के मिश्रण से दिन में दो बार 50 मिलीलीटर लें।
- यदि पाउडर/टैबलेट फॉर्म का उपयोग कर रहे हैं: ब्रांड-विशिष्ट खुराक का पालन करें।
- ताजा रस:
- महत्वपूर्ण लेख:
- उपलब्धता और रोगी की सहनशीलता के आधार पर जड़ी बूटियों का प्रयोग करें।
- क्रिएटिनिन, यूरिया के स्तर और उम्र के अनुसार समायोजित करें।
3 जड़ी बूटियों का अवशोषण – इसे कैसे सुधारें:
- थेरेपी फर्स्ट, हर्ब्स सेकेंड से शुरू करें।
- पाचन में सुधार:
- जड़ी बूटी और पोषक तत्व ठीक से अवशोषित नहीं होंगे यदि:
- कब्ज होती है।
- पाचन तंत्र सुस्त रहता है।
- जड़ी बूटी और पोषक तत्व ठीक से अवशोषित नहीं होंगे यदि:
- सिफ़ारिश:
- प्राकृतिक चिकित्सा उपचार, आहार और जड़ी बूटियों का समानांतर उपयोग।
- चिकित्सा: गर्म-ठंडे पैक, कीचड़ चिकित्सा, उपवास, तरल आहार।
4 स्वस्थ व्यक्तियों और बच्चों के लिए नियमित विषहरण:
- बच्चों के लिए लगातार मड पैक की सिफारिश नहीं की जाती है।
- बच्चों के लिए:
- समय-समय पर डिटॉक्सिफिकेशन, उपवास और तरल आहार पर ध्यान दें।
- सुझाए गए डिटॉक्स चक्र:
- प्रतिरक्षा और स्वास्थ्य का समर्थन करने के लिए कम से कम एक बार 8-10 दिन।
- सारांश विचार:
- प्राकृतिक डिटॉक्स और उपवास रोकथाम के लिए मड पैक जैसे निरंतर बाहरी उपचारों पर भरोसा करने से बेहतर काम करते हैं।
प्राकृतिक चिकित्सा प्रश्नोत्तर : अंतिम सत्र नोट्स
एक ही दिन में 1 थेरेपी संयोजन
- गर्म और ठंडा पैक + जड़ी बूटी + एनीमा:
- संयोजन में 7 दिनों के लिए दैनिक किया जा सकता है।
- जब तक ऊर्जा के स्तर की अनुमति मिलती है, तब तक जड़ी-बूटियों के साथ चिकित्सा के संयोजन में कोई विरोधाभास नहीं है।
2 पीलिया प्रबंधन की सिफारिशें
- संकेतक:
- बिलीरुबिन लगभग 7, एसजीओटी > 1000।
- आहार और जड़ी बूटी:
- गन्ने का रस: मधुमेह नहीं होने पर दिन में दो बार 100 मिलीलीटर।
- जड़ी बूटी संयोजन:
- गिलोय, एलोवेरा, व्हीटग्रास और फिलेंथस निरुरी (आयुर्वेद में भूमि आंवला भी कहा जाता है)।
- खुराक: 1 बड़ा चम्मच सामान्य या गर्म पानी के साथ मिश्रित, दिन में दो बार।
- पीलिया के लिए उपचार:
- ठंडे पानी का सेंक।
- मिट्टी आवेदन:
- पेट और माथे पर।
- यदि कीचड़ उपलब्ध नहीं है, तो ठंडे नैपकिन सेक का उपयोग करें।
- हेड एप्लीकेशन क्यों?
- तापमान विनियमन का समर्थन करता है, यकृत से संबंधित तनाव को शांत करता है।
3 भोजन और उपवास दर्शन
- तरल आहार:
- 2-3 दिनों तक तरल आहार पर रहने से कई बीमारियों में मदद मिलती है।
- प्राकृतिक चिकित्सा सिद्धांत:
- जानवरों का अवलोकन करना – वे अस्वस्थ होने पर खाना बंद कर देते हैं, आराम और वसूली पर ध्यान केंद्रित करते हैं।
- वैज्ञानिक सहसंबंध:
- ऑटोफैगी पर नोबेल पुरस्कार विजेता शोध का संदर्भ:
- उपवास से ट्रिगर।
- सेलुलर मरम्मत और detox का समर्थन करता है।
- ऑटोफैगी पर नोबेल पुरस्कार विजेता शोध का संदर्भ:
प्राकृतिक चिकित्सा सत्र समापन नोट्स
1 कोर संदेश पुनर्कथन: प्राचीन भारतीय ज्ञान बनाम आधुनिक विज्ञान
- ऑटोफैगी नोबेल पुरस्कार संदर्भ:
- जापानी वैज्ञानिक को ऑटोफैगी पर शोध के लिए नोबेल पुरस्कार मिला।
- प्राकृतिक चिकित्सा चिकित्सक इसे प्राचीन भारतीय उपवास प्रथाओं में निहित कुछ के रूप में उजागर करते हैं।
- भारतीय प्रणालियों पर चिंतन:
- वक्ता इस बात पर जोर देते हैं कि कैसे भारत की अपनी पारंपरिक स्वास्थ्य प्रणालियों को अक्सर कम आंका जाता है।
- आधुनिक शिक्षा डिग्री और तकनीकी ज्ञान पर केंद्रित है लेकिन बुनियादी स्वास्थ्य शिक्षा की अनदेखी करती है।
- व्यक्तिगत विश्वास और अनुशासन के साथ-साथ प्राचीन भारतीय स्वास्थ्य दर्शन पर भरोसा करने और उनका पालन करने के लिए प्रोत्साहन।
2 दार्शनिक समापन
- सरल समापन विचार:
“अपने धर्म से चिपके रहो, उनका पालन करो। यहाँ पर सरल शब्द। और कुछ नहीं।
- इसका उल्लेख क्यों किया गया:
- किसी की जड़ों का सम्मान और मूल्यांकन करने के लिए एक रूपक के रूप में – चाहे वह सांस्कृतिक, स्वास्थ्य प्रणाली या आध्यात्मिक अभ्यास हो।
3 आधिकारिक व्याख्यान निष्कर्ष
- अध्यक्ष से अंतिम नोट:
- भागीदारी और साझा अनुभवों के लिए आभार व्यक्त किया।
- स्वास्थ्य और समझ को बेहतर बनाने के लिए व्यावहारिक रूप से इस ज्ञान को लागू करने के लिए प्रोत्साहन।
- सुदृढीकरण जो साझा सीखने से सभी को नई चीजों की खोज में लाभ होता है।








